A cikk orvosi szakértője
Új kiadványok
Humán papillomavírus: szerkezet, életciklus, terjedés, megelőzés
Utolsó ellenőrzés: 04.07.2025

Minden iLive-tartalmat orvosi szempontból felülvizsgáltak vagy tényszerűen ellenőriznek, hogy a lehető legtöbb tényszerű pontosságot biztosítsák.
Szigorú beszerzési iránymutatásunk van, és csak a jó hírű média oldalakhoz, az akadémiai kutatóintézetekhez és, ha lehetséges, orvosilag felülvizsgált tanulmányokhoz kapcsolódik. Ne feledje, hogy a zárójelben ([1], [2] stb.) Szereplő számok ezekre a tanulmányokra kattintható linkek.
Ha úgy érzi, hogy a tartalom bármely pontatlan, elavult vagy más módon megkérdőjelezhető, jelölje ki, és nyomja meg a Ctrl + Enter billentyűt.
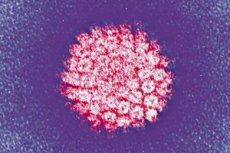
Az egyik leggyakoribb fertőzés a humán papillomavírus. Nézzük meg a főbb típusait, az onkogenitás kockázatát, a tüneteket, a diagnosztikai és kezelési módszereket.
A HPV egy rendkívül specifikus fertőzés az emberi szervezetben a Papovaviridea családból, azaz az A alcsoportba tartozó papovírusokból. A bolygó minden hatodik embere a hordozója. A kisméretű, termostabil kórokozó jól túléli a külső környezetet és ellenáll a hőkezelésnek. Nagy mértékben képes megfertőzni a többrétegű hámszövetet: a bőrt, a nyálkahártyákat, a tüdő hengeres hámszövetét, a prosztatát és a méhnyakcsatornát.
Manapság az orvostudomány több mint 120 szerotípust ismer a vírusból, amelyek közül 35 a bőrt és a nyálkahártyákat érinti. Egyes szerotípusok onkogének, azaz képesek az érintett szövetek rákos degenerációját okozni.
- Alacsony onkogenitás – 6, 11, 42, 43, 44, 73.
- Magas onkogenitás – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Miután a vírus bejutott az emberi szervezetbe, a vérárammal terjed, behatol a sejt DNS-ébe, és megzavarja annak normális működését. A fertőzött sejt aktívan osztódni és növekedni kezd, ami jellegzetes kinövések megjelenését okozza az érintett területen.
Az orvosi statisztikák szerint a HPV-fertőzés leggyakoribb, ha nemi közösülés során terjed. Csak az elmúlt 7-10 évben a fertőzöttek száma több mint tízszeresére nőtt. A betegség átfogó diagnosztikát és kezelést igényel.
Struktúra humán papillomavírus
A HPV-nek apró, membránhéj nélküli virionjai vannak, amelyek átmérője nem haladja meg a 30 nm-t. Vagyis mérete ötször kisebb, mint az influenzavírus és a HIV esetében, amelyek membránhéjjal rendelkeznek. A papillomavírus genetikai anyaga a DNS, amely körülbelül 8000 bázispárból és számos fehérjevegyületből áll. A genom egy kétszálú molekula, amely hisztómákkal, azaz sejtfehérjékkel van tele, amelyek részt vesznek a DNS tömörítésében a sejtmagban.
A vírusgénekben többféle fehérje kódolódik, amelyek mindegyike specifikus funkciókat lát el életciklusa során. Megkülönböztetünk korai fehérjéket (E), amelyek a szabályozó funkciókért és a fertőzött sejtek proliferációjáért felelősek, valamint késői fehérjéket (L), amelyek strukturális funkciókat látnak el.
A következő típusú fehérjék felelősek a vírus szerkezetéért:
- E1-E8 – részt vesznek a DNS replikációjában, közvetlenül a fertőzés után szintetizálódnak. A bőr szemcsézettségében nyilvánulnak meg, ahol felhalmozódnak.
- L1-L2 – alkotják a vírus szerkezetét. Ezek felelősek a külső héj (kapszid) kialakításáért, amely behatol a felhám szarurétegébe.
Különösen veszélyesek az onkogenezisben részt vevő fehérjestruktúrák:
- E6 – letiltja az egészséges sejtek p53 tumorszupresszorát, ami a sejtszerkezetek túlzott proliferációját okozza. Az E6 a p53 szintjének hirtelen csökkenéséhez és degeneratív folyamatokhoz vezet.
- E7 – az Rb-hez kötődik, azaz egy onkoszupresszorhoz, amely a kontrollálatlan sejtosztódás enzimatikus reakcióinak lassításáért felelős.
Az E6 és E7 kontrollálatlan sejtnövekedést okoz, ami tumorképződést okoz. Ugyanakkor az E2 fehérje megállítja ezt a kóros folyamatot, de ez a képesség azonnal elvész, miután a genom megfertőz egy emberi sejtet.
Komplex szerkezete miatt a HPV-t nehéz laboratóriumban tenyészteni. Ez azért van, mert a vírusrészecskék csak élő szervezetekben vagy az emberi sejtekhez hasonló komplex organotípusos kultúrákban képződnek.
Életciklus humán papillomavírus
A humán papillomavírus fertőző folyamata és életciklusa a fertőző virionok önreprodukcióján alapul. A kóros folyamat normális lefolyása során szoros kapcsolat van a vírus DNS replikációs ciklusa és az emberi test fertőzött sejtjének életciklusa között. A papillomavírus megzavarja a sejtes DNS replikációját, és programot indít a saját fertőzött sejtjeinek reprodukciójára fokozott fertőző aktivitással.
A replikáció gátlásának folyamatában nagy a valószínűsége a fertőzési ciklus megváltoztatásának és rosszindulatú daganattá alakulásának. Ha az életciklus megszakad vagy megszakad, akkor a fertőző virionok termelése lehetetlenné válik.
Egy fertőzött sejtben a HPV két formában létezik:
- Episzomális – a fertőzött sejt kromoszómáin kívül helyezkedik el, alacsony az onkogenitás kockázata.
- Integrált – a vírus DNS-e beépül a sejt kromoszómájába. Ez a forma rosszindulatú.
A fertőzés intracelluláris formájától függően a fertőző folyamat következő változatai lehetségesek:
- Látens (rejtett) lefolyás – a HPV episzomális formában van jelen, de nem okoz kóros elváltozásokat, és nincsenek klinikai tünetei.
- A papillómák episzomális formában jelentkező fertőzések. A bazális rétegben lévő sejtek száma megnő, ami különböző lokalizációjú bőrkinövések megjelenéséhez vezet.
- Diszplázia – a virionok episzomális és integrált formában vannak.
- Karcinóma – a vírus integrált formában van jelen. Atípusos sejtek jelennek meg, ami rosszindulatú folyamatok kialakulását jelzi a szervezetben.
A fertőzéstől az első tünetek megjelenéséig eltelt lappangási idő fél hónaptól több évig is eltarthat. Ebben az esetben több genotípus is kialakulhat a szervezetben egyszerre. Bizonyos esetekben az öngyógyulás a fertőzést követő 6-12 hónapon belül megtörténik, azaz a vírus DNS-replikációjának zavara következik be.
Hogyan terjed a humán papillomavírus?
A HPV beteg személyről egészségesre terjed. A fertőzés szoros háztartási érintkezés, szexuális közösülés vagy a szülés során anyáról gyermekre terjed.
A fertőzésnek a szervezetbe jutásának a következő módjai vannak:
- Érintkezés fertőzött bőrrel vagy nyálkahártyákkal.
- Fertőzött személy személyes tárgyainak használata.
- A beteg cipőjének vagy ruhájának viselése.
- Szaunák, úszómedencék és más, magas páratartalmú nyilvános helyek látogatása.
Az orvosi statisztikák szerint a HPV terjedésének leggyakoribb módja a védekezés nélküli szexuális aktus. A fertőzés az érintkezés típusától (hüvelyi, orális, anális) függetlenül bekövetkezik. A vírus a nyálkahártyák és a hámréteg mikrokárosodásán keresztül jut be a szervezetbe. Ha a szájüregben kinövések jelennek meg, az csók vagy orális szex során történő fertőzésre utalhat. A férfiak gyakrabban fertőzik meg a nőket. A fertőzés csak papillomák és szemölcsök jelenlétében lehetséges a nemi szerveken.
Anyáról gyermekre terjedő fertőzés esetén a papillomatózis a szülés során, vagy a szülőcsatornán való áthaladáskor terjed. A csecsemőnél anogenitális szemölcsszerű kinövések és kondilómák alakulhatnak ki a gége és a garat belső felszínén, ami megnehezíti a légzést. A fertőzés a szoptatás alatt is előfordulhat. A vírus háztartási átviteli útvonalai rendkívül ritkák. Ez annak köszönhető, hogy a fertőzés nem sokáig létezik a környezetben.
Mivel az emberi papillomavírus nem fertőzőképes, a fertőzés bizonyos tényezők hatására következik be:
- Csökkent immunrendszer védekezőképessége.
- Az epidermisz vagy a nyálkahártyák barrierfunkcióinak megsértése.
- A bél- vagy hüvelyi mikroflóra zavara.
- STD (papillomatózis másodlagos fertőzés).
- Krónikus betegségek súlyosbodása.
- Gyakori stressz vagy káros munkakörülmények.
- A személyes higiéniai szabályok be nem tartása.
- Az immunrendszert elnyomó gyógyszerek használata.
Egy ember élete során egyszerre több genotípusú fertőzéssel is megfertőződhet. A fenti tényezők hatása a fertőzés aktiválódásához vezet. A fertőzött sejtek aktívan szaporodni kezdenek, ami különböző formájú és lokalizációjú bőrkinövéseket okoz.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
Immunitás
Napjainkban a papillomatózis az egyik leggyakoribb betegség. Az erős immunrendszerrel rendelkező emberek hosszú ideig hordozhatják a vírust anélkül, hogy tudnának róla.
Az immunrendszer az, ami szerepet játszik a szervezet védelmében a kórokozó mikroorganizmusokkal szemben. Az időben történő immunválasz a kórokozó pusztulásához vezet, amelynek nincs ideje megfertőzni a hám bazális sejtjeit.
Számos tényező gyengíti az immunrendszert, és hozzájárul a vírusfertőzéshez és aktiválódásához:
- Gyakori légúti vírusfertőzések és a test fertőző és gyulladásos elváltozásai.
- Intenzív fizikai aktivitás.
- Pszicho-emocionális stressz és túlterhelés.
- Hypothermia.
- Az alkohol, a dohányzás és más rossz szokások visszaélése.
A csökkent immunitás biztosítja a papillomatózus daganatok aktív növekedését. Ennek megelőzése érdekében ajánlott immunmodulátorokat és vitaminokat szedni, amelyek elősegítik a vírus gyors felépülését és eltávolítását a szervezetből.
Megelőzés humán papillomavírus
Sokkal könnyebb és fontosabb megelőzni bármilyen betegséget, mint kezelni. A humán papillomavírus megelőzése az egészséges életmódon és az immunrendszer erősítésén alapul. Az immunrendszer játszik döntő szerepet a HPV-fertőzés kialakulásában. Amikor a szervezet védekező képessége legyengül, az legyengül, kedvező hátteret teremtve a fertőző elváltozásoknak.
A papillomatózis és más betegségek megelőzése ezekre az egyszerű szabályokra vezethető vissza:
- Egészséges életmód.
- A rossz szokások hiánya.
- Megfelelő, kiegyensúlyozott táplálkozás.
- Védett szex és rendszeres partner.
- A stressz és más érzelmi sokkok hiánya.
- Bármely betegség időben történő kezelése.
- Oltás.
- Rendszeres megelőző vizsgálatok orvossal.
A fenti ajánlások a megelőzés első szintjére vonatkoznak. Léteznek speciális vakcinák a magas karcinogén kockázatú HPV fertőzés megelőzésére. Ezek vírusfehérjéket - antigéneket - tartalmaznak, amelyek hatására a szervezet specifikus antitesteket termel, amelyek segítenek elpusztítani a fertőzést, amikor az bekövetkezik.
Vannak másodlagos megelőző intézkedések is, amelyek magukban foglalják: vizuális és citológiai szűrést a vírus kimutatására és fejlődésének dinamikájának nyomon követésére. Ha ezeknek a vizsgálatoknak az eredménye pozitív, a betegnek átfogó diagnosztikai vizsgálatokat írnak fel. Ezek általában PCR, biopszia, kolposzkópia és számos egyéb módszer.
A tercier prevenciót magas onkogén kockázatú HPV-vel történő fertőzés esetén végzik. A betegnek a fertőzést követő három éven keresztül félévente kenetvizsgálaton kell részt vennie citológiai vizsgálatra. Ha az eredmény negatív, a tesztet a beteg életének végéig évente egyszer elvégzik.
Humán papillomavírus elleni védőoltás
A papillomatózis megelőzésének egyik módszere a védőoltás. A papillomavírus elleni védőoltást a magas rákkeltő kockázatú HPV-fertőzés megelőzésére használják - ezek a 16-os és 18-as típusok. A védőoltást célszerű az első szexuális kapcsolat előtt, azaz 16 és 23 év közötti serdülőkorban elvégezni.
Figyelembe kell venni, hogy ha a vírus már jelen van a szervezetben, az injekció hatása nulla. Sok tudós azonban úgy véli, hogy a már fertőzött betegeknek beadott vakcina enyhíti a vírus lefolyását és felgyorsítja a gyógyulási folyamatot.
A vakcináció az alábbi gyógyszerek egyikével történő beoltást jelenti:
- Cervarix
Adszorbeált rekombináns vakcina a humán papillomavírus okozta betegségek megelőzésére. A 16-os és 18-as törzsek vírusszerű részecskéinek keverékét tartalmazza. A gyógyszer hatékonysága az adjuváns rendszerén alapul. Keresztvédelmet biztosít a szervezetnek a citológiailag kimutatható HPV megnyilvánulásokkal szemben.
Egy speciális ütemterv szerinti teljes oltás során a gyógyszer elősegíti a vírussal szembeni specifikus antitestek képződését a szervezetben. Az immunglobulinokat a vakcináción átesett betegek 100%-ánál kimutatják.
- Használati javallatok: méhnyakrák megelőzése 10-25 éves női betegeknél, a humán papillomavírussal összefüggő akut és krónikus fertőzések megelőzése, valamint sejtes patológiák, beleértve az ismeretlen etiológiájú lapos atipikus sejtek kialakulását, a méhnyak intraepiteliális neopláziáját és a rákmegelőző állapotokat 10-25 éves betegeknél.
- Beadás módja: a vakcinát a deltoid izom területére kell beadni. Az intravénás és intradermális beadás ellenjavallt. Az oltás előtt a készítményt érzékszervileg meg kell vizsgálni, és alaposan fel kell rázni, hogy átlátszatlan fehér szuszpenziót kapjunk. A gyógyszert három részletben, egyetlen 0,5 ml-es adaggal kell beadni. Az alapoltás ütemterve 0-1-6 hónap.
- Mellékhatások: fájdalom az injekció beadásának helyén, fokozott fáradtság, szédülés, gyomor-bélrendszeri és mozgásszervi rendellenességek, bőrallergiás reakciók. Fennáll az anafilaxiás reakciók kockázata is.
- Ellenjavallatok: a vakcina összetevőivel szembeni túlérzékenység, akut hipertermia, krónikus betegségek kiújulása. A vakcinációt különös óvatossággal kell végezni thrombocytopenia és a véralvadási rendszer zavarai esetén. A vakcina nem alkalmas a HPV 16-os és 18-as típusai által okozott meglévő elváltozások kezelésére. A Cervarix injekciókat terhesség és szoptatás alatt nem adják be. Túladagolás eseteit nem észlelték.
A vakcina egyadagos fecskendőben kapható. A gyógyszert a gyártás dátumától számított három évig hűtőszekrényben kell tárolni.
- Gardasil és Gardasil 9
A Gardasil gyógyszer a 6-os, 11-es, 16-os és 18-as típusú papillomavírusok antigénkészlete. Segíti az immunrendszer aktiválását vírusellenes antitestek képződésében és a szervezet immunológiai védelmének biztosításában. A Gardasil®9 egy 9-valens rekombináns vakcina a humán papillomavírus ellen. A következő fertőzési törzsek ellen hatásos: 6, 11, 16, 18, 31, 33, 45, 52, 58. Mindkét oltás keresztvédelmet biztosít a gyógyszerben nem szereplő genotípusok ellen: 31, 33, 35, 39, 45, 51, 52, 56, 58 és 59.
- Használati javallatok: humán papillomavírus fertőzés megelőzése, a méhnyak, a szeméremtest, a végbélnyílás és a pénisz rákos és rákmegelőző állapotainak megelőzése. 9 és 45 év közötti betegek oltására ajánlott.
- Használati utasítás: rázza fel az oldattal töltött üveget, és ellenőrizze, hogy nincs-e benne idegen anyag. Szívja fel az oldatot egy fecskendőbe, és injekciózza intramuszkulárisan a váll deltájába vagy a comb anterolaterális részébe. A beavatkozás után a betegnek 30 percig orvosi felügyelet alatt kell állnia. Az injekciókat speciálisan kidolgozott séma szerint kell beadni. Standard séma 0-2-6 hónapos korban, gyorsított séma 0-1-4 hónapos korban.
- Mellékhatások: viszketés, duzzanat és fájdalom az injekció beadásának helyén, fejfájás, láz, ájulás, anafilaxia, gyulladásos folyamatok a kismedencei szervekben, tromboembólia, csalánkiütés, gastroenteritis stb. Túladagolás esetén a fenti reakciók súlyossága fokozódik.
- Ellenjavallatok: a hatóanyagok intoleranciája, véralvadási zavarok, terhesség és szoptatás, antikoagulánsokkal történő kezelés.
A Gardasil és a Gardasil 9 szuszpenzió formájában, injekciós üvegekben kapható, 0,5 ml-es adagban.
A fenti oltások tanúsítvánnyal rendelkeznek és minden szükséges ellenőrzésen átestek. Az oltást járóbeteg-körülmények között, az aszepszis és antiszepszis szabályainak betartásával végzik.
 [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
Óvszer használata a HPV megelőzésére
A HPV átvitelének fő útja a fertőzött személlyel folytatott védekezés nélküli szex. Klinikai vizsgálatok kimutatták, hogy az óvszer használata a papillomavírus megelőzésére rendkívül hatékony. Ezzel a fogamzásgátló módszerrel a fertőzés az esetek körülbelül 30%-ában fordul elő. Óvszer nélküli szex során a fertőzés kockázata 90%. Az óvszeren keresztüli HPV-átvitel gyakrabban fordul elő anális szex után, nem pedig hüvelyi szex után.
Azt is figyelembe kell venni, hogy a kórokozó mikroorganizmusok az emberi test minden biológiai folyadékában jelen vannak: nyálban, nyálkában stb. Ezért, ha az egyik partnernél a szájüreg nyálkahártyáján a betegségre jellemző növekedések jelennek meg, akkor a fertőzés nemcsak orális szex, hanem csókolózás során is lehetséges.
Ami a papillomatózis kezelése alatti szexuális együttlétet illeti, az intim kapcsolat a papillomák, kondilómák vagy szemölcsök destruktív fertőtlenítési módszerei, valamint a fertőzés aktivitásának elnyomására irányuló vírusellenes kezelés után lehetséges. Ebben az esetben a szexuális együttlét csak barrier fogamzásgátlás alkalmazásával történhet az ismételt kiújulás vagy a partner fertőzésének megelőzése érdekében.
Előrejelzés
A humán papillomavírus az egyik leggyakoribb lappangó lefolyású betegség. Alacsony és közepes onkogenitású törzsekkel fertőzött kóros megbetegedés prognózisa kedvező. Harmadik csoportú (magas karcinogenitású) HPV-fertőzés esetén a betegség kimenetele a korai diagnózistól és kezeléstől függ.

