HPV 18 típus: struktúra, patogenezis, prognózis
A szemölcsök és a papillómák megjelenése a papillómás vírusnak a testbe való behatolásával függ össze. Igaz, nem mindenki tudja, hogy a viszonylag ártalmatlan daganatok a bőrön nem csak a biztonságos vírus egyetlen megnyilvánulása. Végtére is, ami humán papillomavírus (HPV) néven egyesül, számos különböző típusú fertőzést okoz, amelyek különféle betegségeket okoznak, beleértve a rákot is, jellemző tüneteikkel. Különösen veszélyesek a HPV 18 és 16 típusúak. És csak azt kívánjuk, hogy olvasóink soha ne ismerkedjenek meg velük.
Struktúra HPV típus 18
Amikor a tudósok az igazság hosszú keresése után még mindig sikerült egy ilyen életformát azonosítaniuk, mint vírusokat, nem csodálkoztak azon, hogy ezek a mikrorészecskék sokáig észrevétlenül maradtak. A kis méret (legfeljebb 500 nm) lehetővé tette számukra, hogy különböző szűrőkön keresztül haladjanak át. És még egy termékeny környezetben történő vetés sem eredményezett eredményt, mert azt találták, hogy az élő sejten kívüli vírusok nem tudnak fajtát hozni.
A vírusok az élő anyagok nem sejtes formái. Bár mennyire nagyon nehéz megítélni ezt az élő anyagot. A mikroszkopikus méretű, és képes behatolni az élő sejtek, vírusok mutatnak aktivitást csak az emberi testben vagy más élő szervezetek, köztük baktériumok (baktériumok saját okozó vírusok betegség és a halál a mikroorganizmusok, hívják őket bakteriaofagami és gyógyászati célra). A körülöttünk lévő környezetben a vírusok inaktívak és nem mutatnak életjeleket.
A papillomavírus főként az emlősöket érinti, amelyek többek, mint a virionok vírusrészecskék bevezetéséhez és élettartamához szükséges egyéb élőlények. A bőr és a nyálkahártya gyengébb nyálkahártya könnyen áteresztőképes volt a HPV virionok számára, ezért az emberek között magas a vírus hordozók aránya. És ez minden korosztály, akár egy újszülött kaphat papillomavírus-fertőzés elősegítve az anya szexuális módon, ha a nyálkahártya a méh vagy a hüvely volt genitális szemölcsök.
A HPV 18 egyike a 18 típusú papilloma vírusnak, amely nagyfokú onkológiai kockázattal jár. A virionok kerek, nagyon apró (legfeljebb 30 nanométer). Méretük alapján nagy fehérjemolekulákhoz közelítenek.
Általában az élő sejtek, beleértve a bakteriális sejteket, szerkezetükben 2 féle nukleinsavat (DNS és RNS) tartalmaznak, amelyek genetikai információt hordoznak az örökletes tulajdonságokkal kapcsolatban. A vírusok csak egy faj ND-t tartalmaznak. A papillomavírus a DNS-tartalmú vírusok kategóriájába tartozik.
A HPV genomot körkörös DNS-molekulaként ábrázoltuk, amely két láncból állt, amelyeket egy fehérje bevonat (kapszid) vett körül. Ez a legegyszerűbb részecske, amely nem rendelkezik saját energiacserével és nem képes fehérje szintézisre. Az egyetlen dolog, hogy képes, hogy behatoljon az élő lény testébe, véletlenül érintkezve a bőrrel, és megragadjon a fogadó ketrecében, táplálja energiáját és fokozatosan elpusztítsa.
A papillomavírus genomja kétféle fehérjét kódol:
- korai (hatósági és reproduktív funkciók jellemzik őket, a HPV 18-ban ugyanazok a fehérjék rákkeltő hatásúak, és rosszindulatú degenerációt váltanak ki a gazdasejtek)
- később (ezek a fehérjék alkotják a virion borítékát).
Az emberi test egy összetett struktúra, amely védelmet nyújt a különböző kóros folyamatoktól. Tehát a sejtek növekedését és szaporodását bizonyos gének szabályozzák. A korai fehérjék E6 és E7 virion HPV 18 elpusztítja azokat a géneket, amelyek zavarják a tumorfolyamat fejlődését az élő szervezetben.
A virionok nem mennek messzire. Parazitizálnak a bőr és a nyálkahártya belső rétegeiben, és hatással vannak az epidermisz fiatal és érett keranocitáira. Míg a vírusrészecske nem jut be a sejtbe, nem reprodukálható, viselkedése megegyezik a megfigyeltekkel, míg a virion kívül esik az élő szervezetben. De az élő sejtbe behatolva, amely a virion táplálkozási és energiaforrásaivá válik, visszaállítja a fehérje borítékát, és beépül a sejt genomjába, megváltoztatja annak tulajdonságait. Ie A virion NC-jében kódolt információ a saját genetikai információjává válik. És ez az információ nagyon roncsoló a magas daganatos HPV-típusokban, serkenti a sejtek állandó osztódását, amit az immunrendszer már nem képes irányítani.
Egy vírussal fertőzött sejtben új DNS-t és kapszidokat állítanak elő, és új, teljesen kialakított virionokká alakulnak, amelyek azonos tulajdonságokkal rendelkeznek. Az új virionok megragadják a többi sejtet, megváltoztatva genetikai adataikat, mint őseik.
Életciklus HPV típus 18
A papillomavírus életciklusa összefügg az epidermisz - keranocyták fősejtjeinek fejlődésével. A virion a legkönnyebben behatol a fiatal sejtbe az aktív osztódás során. Az ilyen sejtek az epidermisz alatt található alsó membrán közelében helyezkednek el (felső rétegei alatt). De ahogy érettek, a fiatal vírusfertőzött keratocyták magasabbak, ahol új virionok képződnek.
A HPV 18 inkubációs ideje, amely az anogenitális szemölcsök megjelenését okozza, 1-4 hónapig vagy tovább tarthat. Ez azt sugallja, hogy egy vírussal fertőzött személy nem fog gyanítani a vírusátvitelt több hete és hónapokig a betegség első tüneteinek megjelenése előtt. De a genitális szemölcsök megjelenése sem jelzi a rákot. Több évig tart a jóindulatú daganat miatt, amit egy vírus okozott, hogy rosszindulatúvá váljon.
Annak megítélése, hogy hamarosan ez megtörténik, nagyon nehéz, mert minden az emberi immunrendszertől és a sejtnövekedést elnyomó képességétől függ. Egyes betegeknél ozlokachestvlivanie sejtek jelenne után csak 5 év után a fertőzés, a másik lesz szüksége 25-30 év, a harmadik szervezet ez idő alatt képes lesz megbirkózni a vírus, és távolítsa el, mint ahogy az a nizkoonkogennymi vírusok (általában egy éven belül van egy természetes halál szinte minden ilyen virion).
Pathogenezis
Napjainkban több mint százféle papillomavírus fertőzés ismeretes. Mintegy 80-an okoznak különböző betegségeket. De nem mindegyik egyformán veszélyes, ezért a virológiában a HPV-típusok nagy és alacsony onkogén típusokká válnak. A HPV 16 típusát megelőzően mindegyik többé-kevésbé békés volt, mert 1-15 fajta vírus csak a szemölcsök megjelenését okozta a szervezetben. Igaz, a 6, a 11 és a 13-as típus is felelős a nemi szervek szemölcsök megjelenéséért a nõk nyálkahártya nemi szervénél, de önmagukban nem hordoznak külön veszélyt.
A HPV 16. Típusától kezdve a problémás vírusok az onkológiai patológiák kialakulásának magas kockázatával kezdenek. Minden későbbi vírus veszélyt jelent az onkológiára. A 16-os típuson kívül a 18., 31., 33., 39., 45. és néhány más típus is (18 fajta összesen) nagyon koenogén.
Mint látható, van egyfajta humán papillóma vírus, amely számunkra érdekes ebben a listában. Ezenkívül HPV magas HPV 16-mal együtt jár a HPV 16-mal együtt, amely a méhnyakrák kórokozójaként gyakran a nőgyógyászati térképeken jelenik meg.
HPV 18 és a rák
A papillomavírus-fertőzésnek körülbelül 40 fajtája van, amely az urogenitális szerveket érinti, és a hegyes és lapos szemölcsök nyálkahártyáján megjelenik. A kórokozó típusától függően azonban ezek a daganatok egyszerű kozmetikai hibák vagy rákos daganatok lehetnek.
A hegyes kondilómák a papillák alakjában konvexek a bõrön, amelyek alig különböznek a bõr színétõl, vagy valamivel világosabbak lehetnek. Amikor a vírus nyálkahártyával fertőzött, láthatók egyszemélyes kondilómák és többféle kondilómák is, amelyek több egymáshoz közel elhelyezkedő kúszóból állnak. Ilyen daganatok az anus és a perineum, valamint a nők belső nemi szervek nyálkahártyáján találhatók.
Ezek a növekedések nagyon fertőzőek. Ilyen "papilla" jelenlétében a vírus átvitelének kockázata közel száz százalék. Hogyan terjed a HPV? Az emberi papillomavírus az egyik legnépszerűbb urogenitális fertőzésnek számít. Általában a fertőzés nemi közösülés során jelentkezik, de kapcsolatfelvételi útvonal is lehetséges az érintett területen való érintkezés során.
A genitális szemölcsök jelenléte nem jelenti azt, hogy egy személy rákosodhat. Ezek közepes fokú onkogén daganatok, amelyek gyakran nem vezetnek onkológiához. Azonban a lapos szemölcsök megjelenése, amelyek a nyálkahártya környező felületével párhuzamosak, máris tényleges veszélyt jelent a halálos betegségre.
A lapos szemölcsök ritkább jelenség, amely elsősorban a hüvelyben és a méhnyakon lévő nőkben található meg. Ilyen daganatok megjelenésekor az orvosok pontosan a vírus magasan onkogén típusát hibáztatják, beleértve a HPV 18-at is.
A genitális szemölcsök megjelenése a nőkön és férfiakon még mindig nem a rákról szól. És még az onkológia hajlamát is feltárja a laboratóriumi út, amikor meghatározzák a vírus típusát. Például a HPV 6, 43 vagy 11 típusú HPV-k kimutatása nem okozza az orvosnak a beteg egészségével kapcsolatos különös aggodalmát, bár azt javasolja, hogy a nyálkahártya növekedését csak abban az esetben kell eltávolítani. Egy másik dolog, ha az elemzés a 18-as típusú HPV jelenlétét mutatja.
Mi olyan veszélyes a HPV 18 számára? Már említettük, hogy ez a fajta humán papillómás vírus az erősen onkogén kategóriába tartozik. Ezenkívül meglehetősen gyakori fertőzés, amely sokáig elrejthető a szervezetben, megsemmisítheti az egészséges sejteket, megváltoztathatja genetikai információit, és ellenőrizhetetlen reprodukcióra irányítja őket.
A világ lakosságának 70-90% -a különböző adatok szerint a papillomavírus különböző típusainak hordozói. A méhrákkal diagnosztizált nők közül 2/3 a 18. és 16. Típusú vírusok hordozói voltak, ami azt jelzi, hogy ezek a HPV-típusok a legveszélyesebbek.
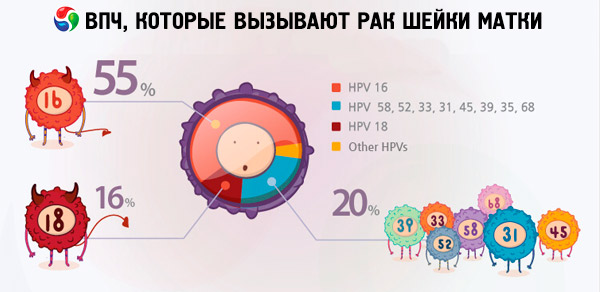
A 18. és 16. HPV-típusok gyakran vezetnek a rákos daganatok kialakulásához olyan betegségek hátterében, amelyeknél a vírus nélküli emberek nem okoznak ilyen szövődményeket. Például a méhnyak eróziója vagy dysplasia a HPV 16 és 18 típusok következménye, amelyek hirtelen méhnyakrákhoz vezethetnek. Azok a nők, akiknek nagyon rákos papillomavírus-fajtái nincsenek azonosítva, hosszú évekig képesek élni ezekkel a patológiákkal, anélkül, hogy sok életveszély lenne.
De milyen paraziták azok, amelyek nem csak egy személy rovására élnek, hanem fokozatosan meg is ölik? Próbáljuk megvizsgálni a papillomavírust a biológia szempontjából.
Komplikációk és következmények
Az emberi papillomavírus az egyik leggyakoribb urogenitális fertőzés. Bár a betegségnek nincsenek külső tünetei, külön tanulmányok nélkül lehetetlen kimutatni. Azt mondani, hogy ez rossz, lehetetlen, mert még nincsenek megnyilvánulások, túl korai lenne következtetéseket levonni a lehetséges következményekről. Lehetséges, hogy a betegség egyáltalán nem nyilvánul meg, ami azt jelenti, hogy a kezelés értelmetlen lesz, mert a testen és a nyálkahártyán megjelenő papillómák is eltűnhetnek egy idő után.
Olvassa el:
Diagnostics
Amikor a tünetek már megjelentek, és a beteg elmegy orvoshoz róluk vagy azzal kapcsolatban egy másik probléma, nőgyógyász vagy urológus fizikális vizsgálat során köteles figyelni, hogy a megjelenése kinövések ilyen szokatlan helyeken, mint a nemi szervek és a végbélnyílás. Ha ilyen daganatok jelennek meg a szájban (gége és vokális zsinórok), ezek előfordulása érdekes lehet mind a terapeuta, mind az ENT számára.
A vizsgálat a nők gyanúja papillomavírus leeshet azonosításában méhnyak erózió (különösen, ha a hosszan tartó kezelés hiányában), hiperplasztikus folyamatok belépő a méhnyakon, cisztás képződmények, az aktivitást a megnövekedett méretű. A férfiaknál az urológus és az andrológus figyelmet fordít a foltok és a plakkok megjelenésére a beteg péniszének fejrészében és testében.
A lézió helyének fizikai vizsgálata lehetővé teszi a papillomavírus fertőzés gyanúját (megfelelő pontossággal). De az orvos nem tudja szemmel megállapítani, hogy a vírus törzsének milyen külső tünetei vannak. Általában, amikor a HPV 18 vagy 16-típusú nyálkahártya tűnik lapos szemölcs, de valójában a legtöbb esetben, egy beteg feltárt több vírustörzsek, és így megjelenhetnek a nyálkahártyákon és a nemi szervek condyloma (egyetlen vagy több), és a anogenitális szemölcsök.
Ilyen körülmények között nagyon nehéz meghatározni, hogy az egyes betegek milyen vírusokat tartalmaznak. De ezt meg kell tenni, mert a biztonságos, rákos rákos törzsek mellett kimutatható a közepes vagy magas oncogenitású típusok, amelyek ártalmatlan daganatot rákos daganatgá alakíthatnak.
A HPV diagnosztikája nem csak külső vizsgálat. A vírus azonosítása a szervezetben és annak meghatározása, gyakorlat:
- A belső nemi szervek nyálkahártyájának vizsgálata speciális mikroszkóppal (kolposzkópia). Ez a módszer lehetővé teszi, hogy alaposan mérlegelje a sérüléseket és azonosítsa nemcsak a nemi szervek szemölcsét (általában látszanak szabad szemmel), hanem lapos is. A kolposzkóppal az orvosok gondosan megvizsgálhatják a szöveteket diszplasztikus folyamatokkal és reakciójukat speciális reagensekkel (Schiller teszt): Lugol oldatát vagy ecetet (3% -os vizes oldat). Ha rosszindulatú sejtek vannak, az érintett terület fehéres árnyalatot kap.
- Kenet mikroszkópia (a hüvelyi nyálkahártya, a nyaki csatorna vagy a húgycső felszínéből vett bioméret citológiai vizsgálata). A papillomavírus fertőzés esetében a citológia nem játszik döntő szerepet a betegség diagnózisában. Ennek ellenére lehetővé teszi számunkra, hogy azonosítsuk a módosított sejteket (koylociták és diskurzatus) és számukat, hogy megítélhessük a malignus folyamat fejlettségi szintjét.
- Szövettani vizsgálat - ez is egy mikroszkóppal a szövetekben, de bioanyag nem nyálka, és egy kis darab az érintett epidermisz és a mélyebb szövetek során vett egy nőgyógyászati vagy urológiai vizsgálat (biopszia). Ilyen elemzést végeznek, ha a citológia kétes vagy pozitív eredményt mutat. Ez a legpontosabb módszer a rák kimutatására.
- Vérvizsgálat antitestekre. Ez a tanulmány indikátlan még abban az esetben is, ha a vírusfertőzés még nem jelentkezik külső megnyilvánulásokkal, de a vírus már bejutott az emberi szervezetbe, és hematográfiás úton (vérrel) keringhet. A vizsgálat lehetővé teszi, hogy azonosítsa az emberi papillomavírust, de nem tudja meghatározni a fertőzés mértékét (a virionok mennyiségi mutatói) és a vírus típusát abszolút pontossággal.
- PAP teszt. Ez a tanulmány nemcsak a méhnyakrák gyanúja esetén releváns, hanem a HPV 18 kimutatására is. A diszplázia elváltozásaihoz hasonlóan a pénisz neoplazmáit 3% r-rum ecetsavval kenjük. A HPV 18-mal végzett pozitív vizsgálat megmutatja a helyes érrendszeri retikulumot a reagens alkalmazás területén.
- HPV Digene teszt vagy hibrid capture módszer. Olyan innovatív technika, amely lehetővé teszi a papilloma vírus nagy koagulációjú törzseinek az alacsony ionogenitástól való megkülönböztetését. 2 teszt van. Az egyik (395) azonosítja az alacsony onkogén hatású HPV típusokat, a másik (394) pedig magas onkogén hatással, köztük a HPV 18 és a 16.
Általában ezt a kutatást a kenet citológiai elemzésével együtt végezzük.
- PCR (polimeráz-láncreakció, a PCR-teszt) - ez nem új, sokszor bevált módszer azonosítására magas kockázatú típusú humán papillomavírus: HPV 18, 16, 31, 33, 56, stb, amely lehetővé teszi, hogy azonosítsuk a veszélyes betegségek már korai szakaszban. Biomérnöki felhasználás esetén nyálkahártya, ritkábban vér vagy vizelet kenetje.
A mai napig a PCR-vizsgálat a legnépszerűbb és legpontosabb elemzés, amely lehetővé teszi a vírus DNS izolálását. Nemcsak a vírus típusát és típusát határozza meg, hanem annak mennyiségét is.
A PCR-vizsgálat szerkezete különbözteti meg:
- A HPV 16 és 18 kvalitatív PCR-je (a vírus magasan onkogén törzsének meghatározása)
- A HPV genotipizálásának PCR-je (a vírus genotípusának meghatározása, amely a hatékony kezeléshez szükséges, figyelembe véve a kimutatott törzsek gyógyszerekre való rezisztenciáját),
- A HPV 18 PCR-je mennyiségi (meghatározza a fertőzés mértékét vagy a virionok számát) és a vizsgálat néhány más változatát, beleértve a kombináltokat is.
A minőségi kutatások lehetővé teszik számunkra, hogy csak a vírus egy adott törzsének jelenlétét határozzuk meg a szervezetben. A HPV 18 vagy más típusú vírus dekódolási eredményei a következő szavakat tartalmazzák: "pozitív" vagy "negatív". Például a HPV 16 18 pozitív (+), ha a vírus DNS-fragmenseit detektálták a biométernél, vagy HPV 16 18 negatív (-), ha egyik sem volt megtalálható.
Annak megállapításához, mennyire komoly a helyzet a vírus erősen együtt genetikai törzsének kimutatásában, további kvantitatív elemzésre van szükség. Itt mindent az emberi immunitás (mind általános, mind helyi) függ. Minél gyengébb az immunrendszer, annál több virion van a bioméretben.
A PCR tesztanalizátor lehetővé teszi a HPV DNS több mint 0,3 példányának kimutatását ml-enként, amely a HPV 18 normájának tekinthető, mivel kevesebb példány már nem klinikailag fontos, és nem okozhat súlyos patológiát.
Önmagában a minimális DNS-kimutatás a papilloma vírusból jó immunitást mutat. De nem zárhatjuk ki azt a tényt, hogy a fertőzés nemrégiben bekövetkezett volna (ebben az esetben a PCR eredményét kételkedik), ezért egy idő után orvos ajánlása alapján át kell adni egy második elemzést.
A méhnyakrák esetében 16 és 18 féle papillomavírusfertőzés szerepel a kutatási eredményekben. Mi a különbség a HPV 16 és a HPV 18 között, mivel mindkét típusú vírust nagyon koenotikusnak tartják, és azzal vádolják a méhrák kialakulását? Meg kell mondani, hogy a vírus ezen törzsein az onkogén szint nem azonos. Egyes internetes források szerint a HPV 16 a legveszélyesebb, nem számol az onkológiai felderítési esetek 50% -ára, míg a HPV 18 az esetek 10% -ában a veszélyes betegség bűnösségévé válik.
Azonban a külföldi tudósok, számos tanulmány arra a következtetésre jutottak, hogy a tettes az invazív adenokarcinóma (azaz az ilyen típusú méhnyakrák azonosítani az orvosok a legtöbb beteg), a legtöbb esetben egyre ugyanazt a HPV-18, és azokban az esetekben, amikor a feltárt mindkét törzs vírus, a 18. Típus hozzájárul a betegség gyors előrehaladásához. Abban az esetben, non-invazív típusú mirigyes rák érinti nemcsak a reproduktív rendszer, hanem más szervek, vezető szerepet a HPV-16.
A megjelenése korai diszplasztikus folyamatok a méhben vizsgálatok során egyes esetekben megfigyelt bevezetése előtt a genom a HPV 16 a sejtbe, és ez azt sugallja, hogy az integráció az ilyen típusú vírus a sejtek egy élő szervezet nem előfeltétele a fejlesztés a betegség. A kóros folyamat az első jelzések megjelenése előtt kezdődik.
De a fejlődés súlyos 3-as fokozatú méhnyakdiszplázia, gyakran elhaladó invazív adenokarcinóma, a legtöbb esetben azt jelentette, az integráció a HPV 18 és más típusú humán papillomavírus okozó kóros folyamatok a méhben (nagy kockázatú HPV 31, 33, 52b, 58 és nizkoonkogennye HPV 6 és 11 ), a cellában. Ez szükséges ahhoz, hogy átadja genetikai információit, az információt, amely később megváltoztatja tulajdonságait és rákos daganatgá alakul.
De még a nagyon ionogén vírusnak a sejtbe történő bevezetése nem mindig okoz rákot. Csak 100 beteg közül a diszplázia-kezelésben szenvedő nőből 1, utána méhnyakrákot diagnosztizáltak. Minden attól függ, a tartózkodási idő a vírus a szervezetben, és azt a képességét, hogy végezze el a expresszióját E6 rákkeltő gén és E7 (bejuttatás a gazdasejt genomjába és továbbítására okozó mutációt) aktivációs mechanizmusok transzformációs női nemi hormon ösztradiol 16α OH steron, a jelenléte vagy hiánya többszöri mutációs károsítja az élő sejt kromoszómáit. Így, rákbetegség elleni papillomavírus-fertőzés fejleszteni csak az interakció több tényező egyidejű létrehozásával termékeny talajt a folyamat megkezdése malignus transzformáció sejtek.
Megelőzés HPV típus 18
A palilovírus fertőzés olyan probléma, amely sok ember közelében áll. És azt, hogy a vonatkozó internetes források, ahol azok, akik felfedi High típusú vírus megosztják szerencsétlenség és kérjen tanácsot, hogyan lehet jobban, hogyan kell kezelni ezeket a kis paraziták okozhatnak a szörnyű betegséget.
Nem kevésbé érintettek azok a családtagok vagy közeli barátaink, akiknek a vírus hordozóit azonosították. Állásukban aggodalomra ad okot a rokonok és barátaik életében, ugyanakkor aggodalmukat fejezi ki az egészségük miatt, és megértette, hogy a vírus nagyon fertőző. Bár a fő átviteli mód minősül szexuális (jelenléte mellett a külső megnyilvánulásai), és így, fennáll a veszély, főleg a szexuális partnerek, az emberek megértsék, hogy a HPV-virionok lehet kimutatni a vérben vagy más testfolyadékokban, és engedje a beteg. Ez megrémít sokakat, arra kényszerítve őket, hogy korlátozzák a kommunikációt a vírusos hordozóval.
Valójában a fertőzés kontaktus általi átvitelének kockázata minimális. Nincs pontos bizonyíték arra, hogy ebben az esetben a kontakt-háztartási mód általában releváns, ezért az orvosok általában nem veszik figyelembe. A csókoknál a vírus csak azzal a feltétellel átadható, hogy az egyik partner papillomavírus neoplazmája van a torokban, de ott is általában az orális szex következtében történik. Ez azt jelenti, hogy mindent újra szexuális kapcsolatokra redukálnak: orális, hüvelyi és rektális, amelyek a vénát a végbélbe rendezhetik.
És ismét, a vírus jelenléte a testben nem jelzi, hogy egy személy később egy onkológiai klinikánál lesz. Emlékeztetni kell arra a tényre, hogy a HPV 16 vagy 18-as nők körében csak 1% a méhnyakrák kialakulása, így nem különösebben ölték meg a vírussal való fertőzést, és előrébb léptetnek életére. A depresszió és a felesleges aggodalmak csak súlyosbíthatják a helyzetet.
Sokkal logikusabb, hogy rendszeresen látogassanak el egy nőgyógyász vagy dermatovenerológus orvosának, az előírt gyógykezelésen átmenjenek és szelektívebbek legyenek a szexuális partner kiválasztásában.
Milyen megelőző intézkedéseket lehet tájékoztatni azoknak, akiknek nincs papillomavírusfertőzésük, így azt a jövőben nem találják meg:
- Évente egyszer vagy akár fél év alatt vizsgálatot kell végezni egy nőgyógyász (nő) vagy egy urológus / andrológus (férfi) között, még akkor is, ha nincsenek a betegség tünetei. Különösen fontos azoknak a vizsgálata, akik már a családban rákos megbetegedésekről számoltak be, ami hajlamot ad rájuk.
- Javasoljuk, hogy legyen óvatosabb a szexuális partner kiválasztása során. Legyen ez egy, de megbízható partner, aki nem fut oldalra, mint sok megkérdőjelezhető. Emlékeznünk kell arra, hogy egy személy még nem is gyanakodik a betegségeiről, de már veszélyforrás, mivel vírus hordozó. Például a nők nem tudják megfigyelni a belső genitális szervek nyálkahártyájának állapotát, ami azt jelenti, hogy még a belső kondilóma megjelenése is hosszú ideig észrevehető. Az embernek, még ha külső megnyilvánulások hiányában is, meg kell értenie, hogy a gyengített immunitással rendelkező partner számára továbbra is a fertőzés kockázati tényezője, hiszen még az 1 virion is képes később nagyszámú klónt reprodukálni.
- Ha a szexuális partnerek egyike 18 vagy 16 éves HPV-vel diagnosztizálódott, de a fertőzés súlyosbodása során korlátozni kell a szexuális érintkezést mindaddig, amíg a tünetek eltűnnek. A jövőben ajánlott olyan megbízható védelmet alkalmazni a különböző fertőzések ellen, mint például az óvszer. Továbbra is kérdéses, hogy az óvszer teljes mértékben késlelteti-e a fertőzés terjedését, de a fertőzés veszélye sokkal kisebb, ami szintén fontos.
- Az intim higiénés a közösülés előtt és után is a fertőzés megelőző mércének számít. És ez nem csak a vírusokra vonatkozik, hanem nem kevésbé veszélyes fertőzésekre is, amelyek nemi úton terjedő betegségeket okoznak.
- A szervezet egészségének fő feltétele az erős immunitás, mivel immunrendszerünk, ha megfelelően működik, képes megvédeni minket a különböző nehézségek ellen. És még ha a papillomavírus magas koaguláló fajtái behatolhatnak a test szöveteibe, az immunrendszer nem engedi, hogy szaporodjanak és kórokozó folyamatokat idézzenek elő. Bármely fertőzés csak aktív immunitást mutathat a szervezetben csak a csökkent immunitással szemben. Ezért először gondoskodnunk kell az immunrendszer egészségéről.
A megfelelő táplálkozás, az egészséges és aktív életmód, a káros szokások, temperálás eljárások, azonnali bármely olyan betegség kezelésére, hogy megakadályozzák a átmenetet egy krónikus hátrányt swipes az immunrendszer - garantálja a erős immunrendszer és megelőzésére vírusos betegségek bármilyen kórokú.
- Mivel a stresszt erős tényezőnek tekintik, amely gyengíti a test védelmét, meg kell tanulni helyesen reagálni a stresszes helyzetekre. Ha egy személy nem tud önállóan megbirkózni a érzések és érzelmek, soha nem szégyelltem, hogy kérjen segítséget a szakember - pszichológus, ami már régóta gyakorolják a más országokban, de még mindig nem jött divatba hazánkban.
- A vakcinázás az egyik legmegbízhatóbb módszer a különböző fertőzések megelőzésére. Manapság számos vakcinát találtak különböző betegségekből, és a papillomavírus fertőzés nem kivétel. És ha a vakcina először a 6. és 11. HPV-típusból járt volna, ma már számos olyan oltóanyag létezik, amelyek képesek megakadályozni a magas, egyidejűleg terjedő HPV 16 és 18 típusú fertőzést.
Beszéljünk többet a vakcinázásról, amelyet nem gyógyító jellegűnek kell tekinteni, hanem a vírusfertőzés megelőző intézkedésként. Külföldi országokban ezt a gyakorlatot már széles körben határozták meg. Például Finnországban a HPV elleni vakcina kötelező minden 10 éves lány esetében.
A vakcinázás önkéntes hazánkban. Az orvosok csak ilyen mértékű megelőzést kínálhatnak, és a személy már nézi, hogy megengedheti magának egy vakcina megvásárlását, amelynek költsége 750 hrivnya vagy annál magasabb.
A mai napig, honfitársaink orvosok hez alapvetően 2 féle vakcina a fertőzés megelőzésére papiloomavirusa fő típusai okozzák daganatok a nyálkahártya a nemi szervek (6,11, 16 és 18). Ez a vakcina "Gardasil" és olcsóbb analógja "Cervarix".
A megelőző kurzus 3 injekcióból áll. Az első és második oltás közötti intervallum 1 hónap. A harmadik injekciót az első után hat hónappal végezzük. Az eljárás időtartama kb. Egy óra, amely alatt az orvosok beadják az injekciót, és megfigyelik a páciens testének reakcióját. A 18 év alatti gyermekek vakcinázását csak szülők jelenlétében végzik. A vakcinázás teljes időtartama után a beteg korától függetlenül 3-6 évig védett marad.
A vakcinagyártók azt javasolják, hogy a vakcinák 9-10 éves korban kezdődjenek, amint azt a gyógyszerekre vonatkozó utasítások leírják. Az orvosok azonban úgy vélik, hogy egy ilyen intézkedés minden 9 és 26 év közötti lány, lány és fiatal nő, valamint a 9 és 15-17 év közötti fiú számára fontos lesz. Kívánt esetben az egészségre törő férfiak fiatalkorú vakcinázásra is igényelhetők (Gardasil oltóanyag). Mindkét vakcina hatékonysága körülbelül 99%.
Meg kell mondani, hogy ha a fertőzés már jelen van a szervezetben, az oltás nem lesz hasznos, mivel nem befolyásolja a betegség lefolyását. Ebből a célból más vírusfertőzések kezelését már más gyógyszerekkel is meg kell tenni. És az oltás hatékony megelőző intézkedés.
De ennek az intézkedésnek hátrányai vannak. Tinik, akik letették oltás érzi magát sebezhetetlen, elhanyagolt alapintézkedéseinek fogamzásgátlás (óvszer, beszélünk), nem igazán gondolt egészségét a szexuális partnerek „összegyűjti” a szexuális partnerek stb, azt hiszik, hogy ők nem voltak veszélyben. Idővel ez a magatartás vált szokássá, de időszak után a vakcinát korlátozott, és a 99% -os garanciát az orvosok általában így 3 év. Továbbá, az ilyen megkülönböztetés nélküli szexuális viselkedés papillomavírus-fertőzéshez vezethet.
Előrejelzés
A papillomavírus okozta megbetegedések prognózisa sok tényezőtől függ, melyek közül a legfontosabbak örökletes hajlam és hormonális hátterek. Ez különösen igaz azoknál a nőknél, akik elvesztették az ösztrogén ösztrogén hormonszintézisét és anyagcseréjét. Minél előbb észlelik a fertőzést, annál könnyebb megakadályozni a reprodukció kellemetlen és veszélyes következményeit.
De még akkor is, ha a páciensnek már van a betegség külső tünete, ez nem indokolja a pánikot. Először is, HIV-fertőzés hiányában a betegség még az immunmodulátorok használatából is eltűnik, különösen ha a kondilomiákkal és az anogenitális szemölcsökkel előkondicionált állapotban van. A legrosszabb a prognózis az immunhiányos betegeknél, mert testük egyszerűen nem képes a fertőzés elleni küzdelemre, így az ilyen betegeknél minden fertőző betegség komplikációkkal jár.
Másodszor, a genitális szemölcsök megjelenése vagy a dysplasiás folyamatok kialakulása a méhben még nem beszél az onkológiáról. Általában legalább 5 évig tart, mielőtt a jóindulatú daganat rosszindulatúvá válik. Ez alatt az idő alatt sikeresen átadhat egynél több kezelést, amely megakadályozhatja az ilyen veszélyes következményeket.
Más kérdés, hogy a papillomavírus-fertőzéssel való fertőzés után egy nő nem mutat-e be az orvosnak az 5-10 év alatt, és a betegség előrehalad. De még itt is van egy pont, a méhnyakrák veszélye gyakran túlságosan eltúlzott. Ha a betegséget az első szakaszban észlelik, a túlélési arány ebben az esetben 90-92%, ami szignifikánsan magasabb, mint sok más rákban. A harmadik szakaszban azonban a sikeres kezelés valószínűsége már háromszorosára csökken.
Meg kell mondani, hogy a nők (nem beszélve a férfiakról) van időnk a HPV 18 esetleges szövődményeinek megakadályozására. A folyamat nem fejlődik gyorsan, ami azt jelenti, hogy mindig esély van rá, hogy megállítsuk a szomorú következmények megjelenése előtt. És bár a vírus eltávolítása a szervezetből nagyon problematikus, mindig van lehetősége a negatív hatás minimalizálására.
Egy kis történelem
A tizenkilencedik század végéig az emberiség elvesztette a veszteséget. Az emberek betegek és haldoklók voltak, de az orvosok nem értették, mi okozott több és több új betegséget, amelyek nem reagáltak a gyógykezelésre abban az időben. Néhány ember halt meg az influenzáról, különös furcsa új növekedések jelentek meg mások testén. És az orvosok nem tudtak válaszolni, mi okozta ezeket a kórképeket, mert az akkori laboratóriumi vizsgálatok nem tudták azonosítani a kórokozót.
És egy ilyen elhanyagolható kórokozó volt a vírusok. Ezt a szót mikroszkopikus részecskéknek hívták, amelynek mérete százszor kisebb volt, mint a baktériumsejtek mérete. Orosz tudós, Dmitrij Ioszifovics Ivanovszkij 1892-ben fedezte fel őket, bár az új életformát később adták meg.
Azóta a tudomány fejlődését, melyet a huszadik században virológiai névnek neveztek, aktívan megjelent. Ebben az évszázadban számos vírust fedeztek fel, amelyek kiderült, hogy a sárgaláz, a himlő, a poliomyelitis, az ARVI és az influenza, a HIV-fertőzés, a rák stb. Okozói.
Azt kell mondani, hogy az emberiség nem a 19. Században ismerte fel a papillomavírus fertőzést. A condylomák és szemölcsök említése az ókori Görögország orvosainak (Kr. E. I. Század) írásaiban található meg. Azt is megjegyezték, hogy a betegség fertőzés szexuális úton terjed. De maga az ügynök még két tucat évszázadon át nem érzékelte a kondilómákat.
Az a tény, hogy az ok a szemölcsös növedékek a bőr és nyálkahártya egy vírus, ismertté vált, csak a huszadik század közepéig, amikor a mikroszkopikus részecskék lehetett izolálni szemölcsök, papillomák és később alakult a nyálkahártyán a nemi szervek. Az első alkalommal azonban 1933-ban az amerikai virológus Richard Schoup miatt a papilloma vírusát elszigetelték.
A virológia mint tudomány továbbfejlesztése kimutatta, hogy nincs egy, de többféle HPV-típus. HRC 6, HPV 18, HPV 35, HPV 69, stb. Egyes típusok, amelyek az emberi testhez ütköznek, gyökeret hoznak, de nem mutatják magukat. Szinte mindannyian vagyunk, de nem vádoljuk a vírus hordozását. Más típusok nem csak paraziták, hanem emberi ellenségek lehetnek, mert veszélyes betegségeket okozhatnak.
Last reviewed: 07.12.2018
Egyéb témák a témában
A női reproduktív rendszer sajátossága, hogy a szervei többnyire a test belsejében vannak, és még a nő szemei is el vannak rejtve. Ha a petefészkekben, a hüvelyben, a méhben vagy a petevezetékben kóros folyamatok kezdődnek, akkor nem feltétlenül jelentkeznek azonnal.
Mindössze annyit hiszem, hogy árt a papillomavirusnaja, a fertőzés csak egy női szervezetbe helyezhet vagy hozhat létre. Ugyanakkor egy erős szex azt találhatja, hogy semmi nem fenyegeti meg, és a HPV szigorúan nőstény fertőzés.
A legújabb kutatások HPV 18 típus: struktúra, patogenezis, prognózis
A HPV (humán papillomavírus) gyakori nemi úton terjedő fertőzés.