A cikk orvosi szakértője
Új kiadványok
A bőr T-sejtes limfómái
Last reviewed: 04.07.2025

Minden iLive-tartalmat orvosi szempontból felülvizsgáltak vagy tényszerűen ellenőriznek, hogy a lehető legtöbb tényszerű pontosságot biztosítsák.
Szigorú beszerzési iránymutatásunk van, és csak a jó hírű média oldalakhoz, az akadémiai kutatóintézetekhez és, ha lehetséges, orvosilag felülvizsgált tanulmányokhoz kapcsolódik. Ne feledje, hogy a zárójelben ([1], [2] stb.) Szereplő számok ezekre a tanulmányokra kattintható linkek.
Ha úgy érzi, hogy a tartalom bármely pontatlan, elavult vagy más módon megkérdőjelezhető, jelölje ki, és nyomja meg a Ctrl + Enter billentyűt.
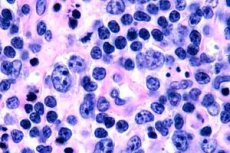
A T-sejtes limfómákat leggyakrabban idős embereknél regisztrálják, bár a betegség egyes eseteit még gyermekeknél is megfigyelték. A férfiak kétszer olyan gyakrabban betegszenek meg, mint a nők. A T-sejtes limfómák epidermotrop jellegűek.
Okoz A bőr T-sejtes limfómái
A bőrön kialakuló T-sejtes limfómák okai és patogenezise még nem teljesen ismert. Jelenleg a legtöbb kutató az 1-es típusú humán T-sejtes leukémia vírust (HTLV-1) tartja a bőr rosszindulatú T-sejtes limfómáinak kialakulását kiváltó fő etiológiai tényezőnek. Emellett más vírusok szerepét is tárgyalják a T-sejtes limfóma kialakulásában: Epstein-Barr vírus, herpes simplex 6. T-sejtes limfómában szenvedő betegeknél a vírusok a bőrben, a perifériás vérben és a Langerhans-sejtekben találhatók. A HTLV-I elleni antitesteket számos mycosis fungoidesben szenvedő betegnél kimutatják.
A T-sejtes limfómák patogenezisében fontos helyet foglalnak el a bőrben zajló immunpatológiai folyamatok, amelyek közül a legfontosabb a klonális limfociták kontrollálatlan proliferációja.
A limfociták, hámsejtek és a makrofágrendszer sejtjei által termelt citokinek gyulladáskeltő és proliferatív hatásúak (IL-1, a limfocita-differenciálódásért felelős; IL-2 - T-sejt növekedési faktor; IL-4 és IL-5, amelyek fokozzák az eozinofilek beáramlását a lézióba és azok aktiválódását stb.). A T-limfociták lézióba történő beáramlásának eredményeként Pautrier-mikroabszcesszusok képződnek. A limfocita-proliferáció növekedésével egyidejűleg a daganatellenes védekező sejtek aktivitása is elnyomódik: a természetes ölősejtek, a limfocitotoxikus limfociták, a dendritikus sejtek, különösen a Langerhans-sejtek, valamint a citokinek (IL-7, IL-15 stb.) - a tumornövekedés inhibitorai. Az örökletes tényezők szerepe sem zárható ki. A familiáris esetek jelenléte, egyes hisztokompatibilitási antigének gyakori kimutatása (HLA B-5 és HLA B-35 - a nagyon malignus bőrlimfómákban, HLA A-10 - a kevésbé agresszív limfómákban, HLA B-8 - a mycosis fungoides eritrodermiás formájában) megerősíti a dermatózis örökletes jellegét.
Klinikai megfigyelések arra utalnak, hogy a hosszú távú krónikus dermatózisok (neurodermatitis, atópiás dermatitis, pikkelysömör stb.) mycosis fungoidessé alakulhatnak át. A kulcstényező a limfociták hosszú távú perzisztálása a gyulladásos gócban, ami megzavarja az immunrendszer ellenőrzését és elősegíti a rosszindulatú limfociták klónjának megjelenését, és ezáltal a rosszindulatú proliferatív folyamat kialakulását.
A fizikai tényezők, mint például az insoláció, az ionizáló sugárzás és a vegyi anyagok hatása a szervezetre „genotraumatikus” limfociták klónjának megjelenéséhez vezethet, amelyek mutagén hatással vannak a limfoid sejtekre, és limfocita malignitást okozhatnak.
Ezért a T-sejtes limfómák multifaktoriális betegségnek tekinthetők, amely a limfociták aktiválódásával kezdődik különféle rákkeltő, „genotraumatizáló” faktorok hatására, és egy domináns T-sejt klón megjelenésével. Az immunfelügyeleti zavar súlyossága, a rosszindulatú limfociták klónja határozza meg a T-sejtes limfómák klinikai tüneteit (foltos, plakkos vagy tumoros elemek).
Pathogenezis
A gombás gombafertőzés korai stádiumában széles nyúlványokkal járó akantózis, a bazális keratinociták hiperpláziája és tömörödése, egyes bazális sejtek vakuoláris degenerációja, atipikus mitózisok az epidermisz különböző rétegeiben, az infiltrátum epidermotropizmusa és a limfociták epidermiszbe való behatolása figyelhető meg. A dermiszben az erek körül apró infiltrátumok figyelhetők meg, amelyek hiperkróm magokkal rendelkező egyetlen mononukleáris sejtekből - "mikotikus" sejtekből - állnak. A második stádiumban a dermális infiltrátum súlyosságának növekedése és az infiltrátum sejtek epidermotropizmusa figyelhető meg, aminek következtében a rosszindulatú limfociták behatolnak az epidermiszbe, Potrier-mikroabszcesszusok formájában csoportokat képezve. A harmadik, tumoros stádiumban masszív akantózis és az epidermisz enyhe sorvadása figyelhető meg, valamint a tumoros limfociták fokozott infiltrációja az epidermiszbe, amelyek többszörös Potrier-mikroabszcesszusokat alkotnak. A masszív infiltrátum a dermisz teljes vastagságában található, és a hipodermisz egy részét is lefedi. A limfociták blasztos formái is megfigyelhetők.
Bőrön átesett nagy anaplasztikus T-sejtes limfóma
Limfoproliferatív folyamatok csoportja, melyeket az atipikus klonális nagy anaplasztikus CD30+ T-sejtekből származó proliferátumok jelenléte jellemez. Általában másodlagosan fejlődik ki a mycosis fungoides tumoros stádiumában vagy Sezary-szindrómában, de kialakulhat önállóan vagy az ilyen típusú szisztémás limfómák disszeminációjával együtt. Klinikailag az ilyen limfómák a mycosis fungoides úgynevezett dekapitált formájának felelnek meg, egy vagy több, általában csoportosított nyirokcsomó formájában.
Hisztológiailag a proliferátum szinte az egész irhát elfoglalja, epidermotropizmussal vagy anélkül epidermális atrófia esetén.
Citológiailag a tumorsejtek mérete és alakja is változhat. Ezen tulajdonságok alapján megkülönböztetünk közepes és nagysejtes pleomorf T-sejtes limfómát, amelynek magjai különböző szabálytalan konfigurációjúak - tekervényes, többlebenyű, sűrű kromatinnal, jól definiált nukleolusszal és meglehetősen bőséges citoplazmával rendelkeznek; immunoblasztikus - nagy, kerek vagy ovális magokkal, tiszta karioplazmával és egy centrálisan elhelyezkedő nukleolusszal; anaplasztikus - csúnya, nagyon nagy sejtekkel, szabálytalan konfigurációjú magokkal és bőséges citoplazmával. Fenotipikusan ez a teljes csoport a T-helper limfómákhoz tartozik, és lehet CD30+ vagy CD30-.
R. Willemze és munkatársai (1994) kimutatták, hogy a CD30+ limfóma lefolyása kedvezőbb. Genotípusosan a T-limfocita receptor klonális átrendeződését észlelik.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
Tünetek A bőr T-sejtes limfómái
A bőr T-sejtes limfómáinak csoportjában a leggyakoribb betegség a mycosis fungoides, amely az esetek körülbelül 70%-át teszi ki. A betegségnek három klinikai formája van: klasszikus, eritrodermás és lefejezett. A T-sejtes limfómákat a kiütések polimorfizmusa jellemzi foltok, plakkok, daganatok formájában.
A mycosis fungoides eritrodermikus formája általában kontrollálhatatlan viszketéssel, duzzanattal, univerzális vérbőséggel, a törzs és a végtagok bőrén megjelenő eritemás-laphámszerű elváltozásokkal kezdődik, amelyek 1-2 hónapon belül hajlamosak összeolvadni és eritrodermává alakulni. Szinte minden betegnél palmáris-talpi hiperkeratózis és diffúz szőrhullás jelentkezik az egész bőrön. A nyirokcsomók minden csoportja jelentősen megnagyobbodott. A megnagyobbodott lágyéki, combi, hónalji és könyöknyirokcsomók sűrű, rugalmas állagú "csomagokként" tapinthatók, nem egyesülnek a környező szövetekkel, fájdalommentesek. Az általános állapot jelentősen romlik: láz, akár 38-39 °C-os testhőmérséklettel, éjszakai izzadás, gyengeség és fogyás jelentkezik. Jelenleg a Sezary-szindrómát sok bőrgyógyász a mycosis fungoides eritrodermikus formájának legritkább leukémiás változatának tartja.
A limfocitogramokon kifejezett leukocitózis figyelhető meg - Sezary-sejtek. A Sezary-sejtek rosszindulatú T-helper sejtek, amelyek magjainak agyi felszíne redőzött, a maghártya mély bemélyedésével. 2-5 év elteltével halálos kimenetelű állapot figyelhető meg, amelynek gyakori oka a szív- és érrendszeri patológia és a mérgezés.
A mycosis fungoides dekapitált formáját a tumorszerű elváltozások gyors kialakulása jellemzi látszólag egészséges bőrön, előzetes hosszú távú plakkképződés nélkül. Ezt a formát a rosszindulatúság magas foka jellemzi, amelyet a limfoszarkóma megnyilvánulásának tekintenek. Egy éven belül halálos kimenetel figyelhető meg.
Szakaszai
A mycosis fungoides klasszikus formáját három fejlődési szakasz jellemzi: eritemás-laphámsejtes, plakkos és tumoros.
Az első stádium néhány jóindulatú gyulladásos dermatózis - ekcéma, seborrhoeás dermatitis, plakkos parapsoriasis - klinikai képére hasonlít. A betegségnek ebben a szakaszában különböző méretű foltok figyelhetők meg, intenzív rózsaszín, rózsaszín-vörös, lilás árnyalattal, kerek vagy ovális körvonalakkal, viszonylag éles határokkal, felületi, korpaszerű vagy finom lemezes hámlással. Az elemek gyakran a bőr különböző területein helyezkednek el, leggyakrabban a törzsön és az arcon. Fokozatosan számuk növekszik. Idővel a folyamat eritroderma (eritrodermás stádium) jelleget ölthet. A kiütés évekig fennállhat, vagy spontán eltűnhet. A jóindulatú gyulladásos dermatózisokkal ellentétben a kiütés és a viszketés elemei ebben a stádiumban rezisztensek a terápiára.
Az infiltratív plakkos stádium több év alatt alakul ki. A korábban meglévő foltos kiütések helyén kerek vagy szabálytalan körvonalú plakkok jelennek meg, intenzív lila színűek, tisztán elkülönülnek az egészséges bőrtől, tömörek, hámló felülettel. Állaguk "vastag kartonra" hasonlít. Némelyikük spontán elmúlik, sötétbarna hiperpigmentációs és/vagy sorvadási területeket (poikiloderma) hagyva maga után. A viszketés ebben a szakaszban még intenzívebb és fájdalmasabb, láz és fogyás figyelhető meg. Ebben a szakaszban nyirokcsomó-duzzanat is megfigyelhető.
A harmadik, daganatos stádiumban fájdalommentes, sűrű, rugalmas állagú, sárgásvörös színű daganatok jelennek meg, amelyek plakkokból fejlődnek ki, vagy látszólag egészséges bőrön keletkeznek. A daganatok alakja gömb alakú vagy lapított, gyakran gomba alakúra hasonlít. A daganatok bárhol megjelenhetnek. Számuk egytől tucatig terjed, méretük 1-20 cm átmérőjű. Amikor a régóta fennálló daganatok szétesnek, egyenetlen szélű és mély aljú fekélyek képződnek, amelyek elérik a fasciát vagy a csontot. Leggyakrabban a nyirokcsomók, a lép, a máj és a tüdő érintett. Az általános állapot romlik, mérgezési tünetek jelentkeznek és fokozódnak, gyengeség alakul ki. A mycosis fungoides klasszikus formájával rendelkező betegek átlagos várható élettartama a diagnózis felállításától számítva 5-10 év. A halálozást általában interkurrens betegségek okozzák: tüdőgyulladás, szív- és érrendszeri elégtelenség, amiloidózis. Szubjektíven viszketés érezhető, és amikor a daganatok szétesnek, fájdalom az érintett területeken.
Mit kell vizsgálni?
Hogyan kell megvizsgálni?
Kezelés A bőr T-sejtes limfómái
Az eritemás-laphámsejtes stádiumban a betegeknek nincs szükségük daganatellenes terápiára; helyi kortikoszteroidokat (prednizolon, betametazon, dexametazon-származékok), interferon alfa-t (napi 3 millió NE, majd hetente 3 alkalommal 3-6 hónapig a klinikai tünetektől vagy a kezelés hatékonyságától függően), interferon gamma-t (napi 100 000 NE 10 napig, a ciklust 12-3 alkalommal ismételjük 10 napos szünettel), PUVA-terápiát vagy Re-PUVA-terápiát írnak fel. A PUVA-terápia hatékonysága a psoralének és a DNS közötti kovalens keresztkötések szelektív kialakulásán alapul a proliferáló T-helper sejtekben, ami gátolja azok osztódását. A második szakaszban a fent említett szerek mellett szisztémás kortikoszteroidokat (napi 30-40 mg prednizolon 1,5-2 hónapig) és citosztatikumokat (napi 100 mg proszpedin, összesen 4-5 injekció) alkalmaznak. Az interferonok más terápiás módszerekkel való kombinálása kifejezettebb terápiás hatást fejt ki (interferonok + PUVA, interferonok + citosztatikumok, interferonok + aromás retinoidok).
Daganatos stádiumban a fő módszer a polikemoterápia. Vinkrisztin (0,5-1 mg intravénásan naponta egyszer, összesen 4-5 injekció) és prednizolon (40-60 mg naponta szájon át a kemoterápia során), proszpidin (100 mg naponta, összesen 3 g) és interferonok kombinációját alkalmazzák. Fotodinamikus, elektronnyalábos terápia és fotoferézis (extrakorporális fotokemoterápia) ajánlott.

