A cikk orvosi szakértője
Új kiadványok
Periarteritis nodosa
Utolsó ellenőrzés: 04.07.2025

Minden iLive-tartalmat orvosi szempontból felülvizsgáltak vagy tényszerűen ellenőriznek, hogy a lehető legtöbb tényszerű pontosságot biztosítsák.
Szigorú beszerzési iránymutatásunk van, és csak a jó hírű média oldalakhoz, az akadémiai kutatóintézetekhez és, ha lehetséges, orvosilag felülvizsgált tanulmányokhoz kapcsolódik. Ne feledje, hogy a zárójelben ([1], [2] stb.) Szereplő számok ezekre a tanulmányokra kattintható linkek.
Ha úgy érzi, hogy a tartalom bármely pontatlan, elavult vagy más módon megkérdőjelezhető, jelölje ki, és nyomja meg a Ctrl + Enter billentyűt.
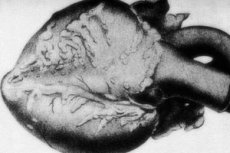
Egy ritka patológia – a periarteritis nodosa – a közepes és kis kaliberű artériák károsodásával jár. Az érfalakban kötőszöveti dezorganizációs folyamatok, gyulladásos infiltráció és szklerotikus elváltozások zajlanak, ami jól definiált aneurizmák megjelenéséhez vezet. [ 1 ]
A betegség egyéb elnevezései: polyarteritis, nekrotikus arteritis, panarteritis.
Járványtan
A noduláris periarteritisz egy szisztémás patológia, nekrotizáló vaszkulitisz, amely károsítja az izomtípusú közepes és kis artériás ereket. Leggyakrabban a betegség a bőrre, a vesékre, az izmokra, az ízületekre, a perifériás idegrendszerre, az emésztőrendszerre és más szervekre, ritkábban a tüdőre terjed ki. A patológia általában kezdetben általános tünetekkel (láz, általános egészségromlás) jelentkezik, majd specifikusabb tünetek társulnak.
A betegség diagnosztizálásának leggyakoribb módszerei a biopszia és az arteriográfia.
A kezelés legmegfelelőbb gyógyszerei a glükokortikoidok és az immunszuppresszánsok.
A periarteritis nodosa előfordulása két-harminc eset között van 1 millió betegenként.
Az érintettek átlagéletkora 45-60 év. A férfiak gyakrabban érintettek (6:1). Nőknél a betegség gyakran az asztmás típus szerint alakul ki, hörgőasztma és hipereozinofília kialakulásával.
A diagnosztizált periarteritis nodosa esetek körülbelül 20%-ában a betegeknél hepatitiszt (B vagy C) diagnosztizálnak. [ 2 ], [ 3 ]
Okoz periarteritis nodosa
A tudósok még nem találtak egyértelmű okot a noduláris periarteritisz kialakulására. A betegség következő fő kiváltó okait azonosították:
- reakció a gyógyszerek szedésére;
- a vírusfertőzés (hepatitis B) tartós fennállása.
A szakértők meglehetősen lenyűgöző listát állítottak össze a noduláris periarteritisz kialakulásában részt vevő gyógyszerekről. Ezek közé a gyógyszerek közé tartoznak:
- béta-laktám antibiotikumok;
- makrolid gyógyszerek;
- szulfonamid gyógyszerek;
- kinolonok;
- vírusellenes szerek;
- szérumok és vakcinák;
- szelektív szerotonin-visszavétel-gátlók (fluoxetin);
- görcsgátlók (fenitoin);
- Levodopa és karbidopa;
- tiazidok és hurokdiuretikumok;
- Hidralazin, propiltiouracil, minociklin stb.
Minden harmadik vagy negyedik periarteritis nodosa betegnél hepatitis B felszíni antigént (HBsAg) vagy azzal immunkomplexeket találtak. Más hepatitis B antigéneket (HBeAg) és a HBcAg antigén elleni antitesteket is kimutattak, amelyek a vírus replikációja során képződnek. Figyelemre méltó, hogy a periarteritis nodosa előfordulása Franciaországban az elmúlt évtizedekben jelentősen csökkent a hepatitis B elleni széles körű oltásnak köszönhetően.
Emellett körülbelül minden tizedik betegnél kimutatható a hepatitis C vírus jelenléte, de a kapcsolat részleteit a tudósok még nem bizonyították. Más vírusfertőzések is „gyanúsak”: humán immundeficiencia vírus, citomegalovírus, rubeola és Epstein-Barr vírus, I. típusú T-limfotróp vírus, parvovírus B-19 stb.
Minden okunk megvan azt hinni, hogy a hepatitis B és az influenza elleni oltás szerepet játszik a periarteritis nodosa kialakulásában.
Egy további feltételezett tényező a genetikai hajlam, amely szintén bizonyítékokat és további vizsgálatokat igényel. [ 4 ]
Kockázati tényezők
A noduláris periarteritisz egy kevéssé ismert betegség, de a szakemberek már polietiológiainak tekintik, mivel számos ok és tényező játszhat szerepet a kialakulásában. Gyakran összefüggést találnak a gócos fertőzésekkel: streptococcus, staphylococcus, mycobacterium, gomba, vírus stb. Jelentős szerepet játszik az emberi túlérzékenység bizonyos gyógyszerekkel szemben - például antibiotikumokkal és szulfonamidokkal szemben. Sok esetben azonban még gondos diagnosztika mellett sem lehet azonosítani az etiológiai tényezőt.
Íme a kockázati tényezők, amelyeket az orvosok ma ismernek:
- 45 év feletti korosztály, valamint 0 és 7 év közötti gyermekek (genetikai tényező);
- hirtelen hőmérséklet-változások, hipotermia;
- túlzott ultraibolya sugárzásnak való kitettség, túlzott barnulás;
- túlzott fizikai és mentális stressz;
- bármilyen káros hatás, beleértve a sérüléseket vagy sebészeti beavatkozásokat;
- hepatitis és más májbetegségek;
- anyagcserezavarok, cukorbetegség;
- magas vérnyomás;
- vakcinák bevezetése és a HbsAg perzisztálása a vérszérumban.
Pathogenezis
A noduláris periarteritisz patogenezise a szervezet hiperallergiás válaszának kialakulásából áll az etiológiai tényezők hatására, az antigén-antitest típusú autoimmun reakció kialakulásában (különösen az érfalakban), az immunkomplexek képződésében.
Mivel az endothelsejtek receptorokkal vannak ellátva az IgG Fc fragmentumához, amely a komplement Clq első frakciójával rendelkezik, elősegítik az immunkomplexek és az érfalak közötti kölcsönhatás mechanizmusait. Megfigyelhető az immunkomplexek lerakódása az érfalakban, ami immunológiai gyulladásos folyamat kialakulását vonja maga után.
A képződött immunkomplexek stimulálják a komplementet, ami a falak károsodásához és kemotaktikus komponensek kialakulásához vezet, amelyek a neutrofileket a sérült területre vonzzák. [ 5 ]
A neutrofilek fagocita funkciót töltenek be az immunkomplexekkel kapcsolatban, ugyanakkor lizoszomális proteolitikus enzimek szabadulnak fel, amelyek károsítják az erek falát. Ezenkívül a neutrofilek "megtapadnak" az endotéliumhoz, és komplement jelenlétében aktív oxigéngyököket szabadítanak fel, amelyek érkárosodást okoznak. Ugyanakkor fokozódik az érintett erekben a fokozott véralvadást és a trombusképződést elősegítő faktorok endotéliális felszabadulása.
Tünetek periarteritis nodosa
A noduláris periarteritis általános, nem specifikus tünetek formájában jelentkezik: a személynek folyamatosan emelkedett a hőmérséklete, fokozatosan fogy, és az izmok és ízületek fájdalma zavarja.
A tartós láz formájában jelentkező hőmérséklet-emelkedés az esetek 98-100%-ára jellemző: a hőmérsékleti görbe szabálytalan típusú, az antibiotikum-terápiára nincs válasz, de a kortikoszteroid-terápia hatékony. A hőmérséklet ezt követően normalizálódhat, a több szerv patológiájának kialakulása mellett.
A betegek lesoványodása patognómiai jellegű. Egyes betegek testsúlya néhány hónapon belül 35-40 kg-mal csökken. A lesoványodás mértéke meghaladja az onkopatológiáknál megfigyelhető mértéket.
Az izom- és ízületi fájdalom különösen jellemző a periarteritis nodosa kezdeti szakaszára. A fájdalom leggyakrabban a nagy ízületeket és a vádliizmokat érinti. [ 6 ]
A poliorganikus patológiák több típusra oszlanak, amelyek meghatározzák a betegség tüneteit:
- Amikor a vese erei érintettek (és ez a legtöbb betegnél előfordul), a vérnyomás emelkedik. A magas vérnyomás tartós, stabil, súlyos retinopátiát okoz. Látásfunkció-vesztés is előfordulhat. A vizeletvizsgálat proteinuriát (akár 3 g/nap), mikro- vagy makrohematuriát mutat. Bizonyos esetekben az aneurizma által tágított ér megreped, perivese vérzést okozva. A betegség első három évében veseelégtelenség alakul ki.
- Amikor a hasüregben elhelyezkedő erek károsodnak, a noduláris periarteritisz tünetei már a korai stádiumban jelentkeznek. A fő tünetek a hasi diffúz fájdalom, amely tartós és progresszív. Emésztési zavarok is megfigyelhetők: napi tízszer is jelentkező véres hasmenés, fogyás, hányinger és hányás. Fekélyes perforáció esetén akut hashártyagyulladás jelei alakulnak ki. Fennáll a gyomor-bélrendszeri vérzés kockázata.
- A szívfájdalom nem jellemző, ha a koszorúerek érintettek. Szívrohamok fordulnak elő, többnyire kis gócos jelleggel. A kardioszklerózis jelenségei gyorsan fokozódnak, ami aritmiák és szívelégtelenség jeleinek megjelenésével jár.
- Amikor a légzőrendszer érintett, hörgőgörcs, hipereozinofília és eozinofil infiltrátumok észlelhetők a tüdőben. Jellemző a tüdő érrendszeri gyulladásának kialakulása: a betegséget köhögés, kevés köpetürítés, ritkábban vérköpés, a légzési elégtelenség tünetei fokozódnak. A röntgenfelvételen a pangásos tüdőtípus élesen fokozott érrendszeri mintázata, a tüdőszövet infiltrációja (főleg a gyökér régiójában) látható.
- Amikor a perifériás idegrendszer is érintett, aszimmetrikus poli- és mononeuritisz alakul ki. A beteg súlyos fájdalomtól, zsibbadástól és néha izomgyengeségtől szenved. Leggyakrabban a lábak, ritkábban a karok érintettek. Egyes betegeknél polimieloradikuloneuritisz, láb- és kézbénulás alakul ki. Gyakran találhatók sajátos csomók az érrendszeri törzsek mentén, fekélyek és nekrotikus gócok a bőrön. Lágyrészek nekrózisa és üszkös szövődmények kialakulása is lehetséges.
Első jelek
A periarteritis nodosa kezdeti klinikai képe lázban, extrém fáradtságérzetben, fokozott éjszakai izzadásban, étvágytalanságban és lesoványodásban, izomgyengeségben (különösen a végtagokban jelentkező) jelentkezik. Sok betegnél izomfájdalom alakul ki, amelyet fokális ischaemiás myositis és ízületi fájdalom kísér. Az érintett izmok veszítenek erejükből, és gyulladásos folyamatok alakulhatnak ki az ízületekben. [ 7 ]
Az első tünetek súlyossága nagyban függ attól, hogy melyik szerv vagy szervrendszer érintett:
- a perifériás idegrendszer károsodása az ulnáris, a medián és a peroneális idegek motoros és érzékszervi rendellenességeiben nyilvánul meg; disztális szimmetrikus polineuropátia kialakulása is lehetséges;
- a központi idegrendszer fejfájással reagál a patológiára; a stroke-ok (ischaemiás és vérzéses) ritkábban fordulnak elő a magas vérnyomás hátterében;
- a vesekárosodás artériás magas vérnyomásban, a napi vizeletmennyiség csökkenésében, urémiában, a vizelet üledékének általános változásaiban, vér és fehérje megjelenésében a vizeletben sejtes öntvények hiányában, derékfájdalomban és súlyos esetekben veseelégtelenség jeleiben nyilvánul meg;
- az emésztőrendszer máj- és hasi fájdalommal, hányingerrel, hányással, hasmenéssel, felszívódási zavar tüneteivel, bélperforációval és hashártyagyulladással jelentkezik;
- előfordulhat, hogy a szívből nem jelentkeznek kóros jelek, vagy szívelégtelenség tünetei jelentkezhetnek;
- a bőrön retikuláris livedo, vöröses, fájdalmas csomók, buborékok vagy hólyagok formájában jelentkező kiütés, nekrózisos területek és fekélyes elváltozások;
- A nemi szerveket heregyulladás érinti, a herék fájdalmassá válnak.
Vesekárosodás periarteritis nodosa esetén
A periarteritis nodosa betegek több mint 60%-ánál a vesék érintettek. Az esetek több mint 40%-ában a károsodás veseelégtelenség.
A vesebetegségek kialakulásának valószínűsége a betegek nemétől és életkorától, a vázizomzat patológiáinak jelenlététől, a szívbillentyű-rendszertől és a perifériás idegrendszertől, a betegség progressziójának típusától és fázisától, a vírusos hepatitisz antigén jelenlététől és a szív- és érrendszeri értékektől függ.
A nephropathia kialakulásának sebességét közvetlenül a C-reaktív protein és a reumatoid faktor szintje határozza meg a vérben.
A periarteritis nodosa vesebetegségeit a veseerek szűkülete és mikroaneurizmái okozzák. A kóros elváltozások mértéke összefügg az idegrendszeri rendellenességek súlyosságával. Meg kell érteni, hogy a vesekárosodás drámaian csökkenti a beteg túlélési esélyeit. Azonban a bizonyos veseelégtelenségeknek a periarteritis nodosa lefolyására gyakorolt hatásának kérdését nem vizsgálták kellőképpen.
A gyulladásos folyamat általában az interlobáris artériás erekre, ritkábban pedig az arteriolákra terjed. Feltehetően a glomerulonephritis nem jellemző a noduláris periarteritisre, és főként mikroszkopikus angiitis hátterében figyelhető meg.
A veseelégtelenség gyors súlyosbodását a vesékben bekövetkező többszörös infarktusok okozzák. [ 8 ]
Szívelégtelenség
A szív- és érrendszeri károsodás képe minden második esetben megfigyelhető tízből. A patológia a bal kamra hipertrófiás változásaiban, a megnövekedett pulzusszámban és a szívritmuszavarban nyilvánul meg. A koszorúerek gyulladása a noduláris periarteritisben angina pectoris megjelenését és miokardiális infarktus kialakulását okozhatja.
Makroszkopikus preparátumokban a rózsafüzér típusú noduláris megvastagodások az esetek több mint 10%-ában találhatók, néhány millimétertől néhány centiméter átmérőig (nagyobb érrendszeri törzsek sérülése esetén akár 5,5 cm-ig). A metszet aneurizmát mutat, gyakran trombotikus töltelékkel. A szövettan játssza a végső diagnosztikai szerepet. A noduláris periarteritis tipikus jellemzője a polimorf érkárosodás. Különböző típusú kötőszöveti dezorganizáció kombinációja figyelhető meg: [ 9 ]
- nyálkás duzzanat, fibrinoid változások, majd szklerózis;
- az ér lumenének szűkülete (akár az obliterációig), vérrögök képződése, aneurizma, súlyos esetekben pedig az erek megrepedése.
Az érrendszeri változások kiváltó mechanizmussá válnak a nekrózis, az atrófiás és szklerotikus folyamatok, valamint a vérzések kialakulásában. Egyes betegeknél visszérgyulladás is előfordulhat.
A szívben az epikardiális zsírréteg sorvadása, barna szívizom-disztrófia, magas vérnyomás esetén pedig bal kamrai hipertrófia észlelhető. Koszorúér-elváltozások esetén fokális szívizom-nekrózis, disztrófia és izomrostok atrófiája alakul ki. A miokardiális infarktus viszonylag ritka, főként a kollaterális véráramlás kialakulása miatt. A trombovaszkulitisz a koszorúér-törzsekben észlelhető. [ 10 ]
A periarteritis nodosa bőrmegnyilvánulásai
A betegség bőrtünetei minden második noduláris periarteritisben szenvedő betegnél megfigyelhetők. Gyakran a kiütések megjelenése a rendellenesség első vagy egyik első jele. A következő tünetek jellemzőek:
- hólyagos és bullous kiütés;
- vaszkuláris papulopetechiális purpura;
- néha – a bőr alatti noduláris elemek megjelenése.
Általánosságban elmondható, hogy a periarteritis nodosa bőrtünetei heterogének és változatosak. Gyakori tünetek lehetnek:
- a kiütés jellege gyulladásos;
- a kiütés szimmetrikus;
- hajlamos a duzzanat, a nekrotikus változások és a vérzések;
- a kezdeti szakaszban a kiütés az alsó végtagok területén lokalizálódik;
- evolúciós polimorfizmust figyeltek meg;
- kapcsolat követhető a korábban fennálló fertőzésekkel, gyógyszerbevitellel, hőmérséklet-változásokkal, allergiás folyamatokkal, autoimmun patológiákkal és a vénás keringés károsodásával.
A bőrelváltozások széles skálán mozoghatnak, a foltoktól, csomóktól és purpurától kezdve a nekrózison, fekélyeken és eróziókon át.
Periarteritis nodosa gyermekeknél
A juvenilis polyarteritis a noduláris polyarteritis egyik formája, amely főként gyermekgyógyászati betegeknél fordul elő. A betegség ezen változatát hiperergikus komponens jellemzi, főként a perifériás erek károsodnak, jelentős a tromboangiotikus szövődmények kialakulásának kockázata száraz szöveti nekrózis és üszkös folyamatok formájában. A zsigeri rendellenességek viszonylag enyhék, és nem befolyásolják a patológia kimenetelét, de hajlamos a hosszan tartó lefolyásra, időszakos kiújulásokkal.
A juvenilis polyarteritis klasszikus formája súlyos lefolyású: vesekárosodás, magas vérnyomás, hasi ischaemia, agyi érrendszeri krízisek, koszorúér-gyulladás, pulmonalis vaszkulitisz és többszörös mononeuritisz figyelhető meg.
A betegség okai között főként allergiás és fertőző tényezőket vesznek figyelembe. A noduláris periarteritisz klasszikus formája a hepatitis B vírusfertőzéssel jár. Gyakran a betegség kezdetét akut légúti vírusfertőzésekkel, középfülgyulladással és mandulagyulladással együtt, valamivel ritkábban - vakcinák vagy gyógyszeres terápia bevezetésével együtt figyelik meg. A genetikai hajlam sem zárható ki: gyakran reumatológiai, allergiás vagy érrendszeri patológiákat találnak a beteg gyermek közvetlen rokonainál.
A periarteritis nodosa előfordulása gyermekkorban ismeretlen: a betegséget nagyon ritkán diagnosztizálják.
A patogenezist gyakran immunkomplex folyamatok okozzák, fokozott komplement aktivitással és leukocita felhalmozódással az immunkomplex fixációs területén. Gyulladásos reakció lép fel a kis- és közepes kaliberű artériás törzsek falában. Ennek eredményeként proliferatív-destruktív vaszkulitisz alakul ki, az érrendszer deformálódik, a vérkeringés gátolt, a vér reológiai és koagulációs tulajdonságai károsodnak, trombózis és szöveti ischaemia figyelhető meg. Fokozatosan kialakul a falfali fibrózis, akár 10 mm átmérőjű aneurizmák is kialakulnak.
Szakaszai
A noduláris periarteritis akut, szubakut és krónikus, visszatérő stádiumban fordulhat elő.
- Az akut stádiumot rövid kezdeti időszak jellemzi, intenzív érkárosodással. A betegség lefolyása a kezdetétől fogva súlyos. A beteg magas, remittáló lázas lázzal, erős izzadással, súlyos ízületi fájdalommal, izomfájdalommal, hasi fájdalommal küzd. A perifériás keringés érintettsége esetén a bőr nekrózisának széles gócai gyorsan kialakulnak, és disztális üszkösödés alakul ki. Belső szervek érintettsége esetén intenzív érrendszeri-agyi krízisek, miokardiális infarktus, polyneuritis, bélnekrózis figyelhető meg. Az akut időszak 2-3 hónapig vagy tovább, akár egy évig is megfigyelhető.
- A szubakut stádium fokozatosan kezdődik, főként azoknál a betegeknél, akiknél a kóros folyamat túlnyomórészt a belső szervek területén lokalizálódik. A betegek több hónapig szubfebrilis testhőmérséklettel rendelkeznek, vagy a hőmérséklet időszakosan magas értékekre emelkedik. Progresszív lesoványodás, ízületi és fejfájás figyelhető meg. Ezt követően cerebrovaszkuláris krízis, hasi szindróma vagy polyneuritis akut kialakulása figyelhető meg. A patológia akár három évig is aktív maradhat.
- A krónikus stádium mind akut, mind szubakut kórfolyamatokban megfigyelhető. A betegek a tünetek súlyosbodásának és eltűnésének váltakozó időszakait tapasztalják. Az első néhány évben félévente relapszusok figyelhetők meg, majd a remissziók hosszabbak lehetnek.
A periarteritis nodosa akut lefolyása
A periarteritis nodosa akut fázisa általában súlyos, mivel bizonyos létfontosságú szervek érintettek. A klinikai tünetek mellett a laboratóriumi változások is befolyásolják a betegség aktivitásának értékelését, bár ezek nem elég specifikusak. Megfigyelhető meg a megnövekedett ESR, eozinofília, leukocitózis, megnövekedett gamma-globulinok és CIC-ek száma, valamint csökkent komplementszint.
A periarteritis nodosa-t vagy fulmináns lefolyás, vagy periodikus akut fázisok jellemzik a patológia állandó progressziója mellett. Halálos kimenetel szinte bármikor bekövetkezhet vese- vagy szív- és érrendszeri elégtelenség, az emésztőrendszer károsodásának kialakulásával (a bél perforációja különösen életveszélyes). A vesék, a szív és a központi idegrendszer rendellenességeit gyakran súlyosbítja a tartós artériás magas vérnyomás, ami súlyos késői szövődményekhez vezet, amelyek a beteg halálát is okozhatják. Kezelés hiányában az ötéves túlélési arány körülbelül 13%-ra becsülhető [ 11 ].
Komplikációk és következmények
A betegek állapotának súlyossága és a szövődmények valószínűsége a vérnyomás tartós emelkedésének köszönhető, akár 220/110-240/170 mm Hg-ig.
A betegség aktív stádiuma gyakran agyi keringési zavarokkal végződik. A patológia progressziója a magas vérnyomás rosszindulatúvá válásához, agyi ödéma kialakulásához vezet, egyes betegeknél krónikus veseelégtelenség, agyvérzés és vese repedés alakul ki.
Gyakran előfordul, hogy vese szindróma alakul ki, kialakul a juxtaglomeruláris vesekészülék ischaemia, és a renin-angiotenzin-aldoszteron rendszer mechanizmusa megzavarodik.
Az emésztőrendszer részéről lokális és diffúz fekélyek, bélelhalás és üszkösödés gócai, valamint vakbélgyulladás figyelhető meg. A betegek intenzív hasi fájdalom szindrómát tapasztalnak, bélvérzés alakulhat ki, és megjelenhetnek a hashártya-irritáció jelei. A bélrendszeri gyulladásos rendellenességek nem mutatják a fekélyes vastagbélgyulladás szövettani jeleit. Előfordulhat belső vérzés, hasnyálmirigy-nekrózissal járó hasnyálmirigy-gyulladás, valamint lép- és májinfarktus.
Az idegrendszer károsodását bonyolíthatja agyi érrendszeri krízis kialakulása, amely hirtelen jelentkezik fejfájással és hányással. Ezután a beteg elveszíti az eszméletét, klónusos és tónusos görcsök, hirtelen magas vérnyomás jelentkezik. A roham után gyakran jelennek meg elváltozások az agyban, amelyeket látásbénulás, kettős látás, nystagmus, arcaszimmetria és látáskárosodás kísér.
Általánosságban elmondható, hogy a periarteritis nodosa életveszélyes patológia, amely a lehető legkorábbi diagnózist és agresszív, folyamatos kezelést igényel. Csak ilyen körülmények között érhető el stabil remisszió, és kerülhető el a súlyos, veszélyes következmények kialakulása.
A periarteritis nodosa kimenetele
A noduláris periarteritisben szenvedő betegek több mint 70%-ánál a betegség kezdetétől számított első 60 napon belül megnövekedett vérnyomás és a veseelégtelenség fokozódásának jelei jelentkeznek. Az idegrendszer károsodása lehetséges, az érzékenység megmarad, de a motoros aktivitás korlátozott.
A hasi erek begyulladhatnak, ami súlyos hasi fájdalmat okozhat. A veszélyes szövődmények gyakran közé tartozik a gyomor- és bélfekély, az epehólyag-elhalás, a perforáció és a hashártyagyulladás.
A koszorúerek ritkábban érintettek, de ilyen kimenetel is lehetséges: a betegeknél miokardiális infarktus alakul ki. Amikor az agyi erek károsodnak, stroke alakul ki.
Kezelés nélkül szinte minden beteg meghal a patológia megjelenésétől számított első néhány évben. A halálhoz vezető leggyakoribb problémák a következők: kiterjedt arteritisz, fertőző folyamatok, szívroham, stroke.
Diagnostics periarteritis nodosa
A diagnosztikai intézkedések a beteg panaszainak összegyűjtésével kezdődnek. Különös figyelmet fordítanak a kiütések jelenlétére, a nekrotikus gócok és a fekélyes bőrelváltozások kialakulására, a kiütés területén, az ízületekben, a testben, a végtagokban, az izmokban jelentkező fájdalomra, valamint az általános gyengeségre.
Kötelező a bőr és az ízületek külső vizsgálata, a kiütés helyének és a fájdalmas területek felmérése. A léziókat gondosan tapintással kell megvizsgálni.
A betegség aktivitásának mértékének felmérésére laboratóriumi vizsgálatokat végeznek:
- általános klinikai vérvizsgálat;
- általános terápiás biokémiai vérvizsgálat;
- a szérum immunglobulinok szintjének felmérése a vérben;
- a komplement szintjének vizsgálata a vérben lévő frakcióival;
- a C-reaktív protein koncentrációjának meghatározása a vérplazmában;
- a reumatoid faktor meghatározása;
- A vizeletfolyadék általános vizsgálata.
Noduláris periarteritisz esetén a vizeletben vérvizelés, cilindruria és proteinuria mutatható ki. A vérvizsgálat neutrofil leukocitózist, vérszegénységet és trombocitózist mutat. A biokémiai képet a γ- és α2-globulinok, a fibrin, a szialinsavak, a szeromukoid és a C-reaktív protein frakcióinak növekedése jelenti.
A diagnózis tisztázása érdekében műszeres diagnosztikát végeznek. Különösen bőr-izom biopsziát végeznek: a sípcsontból vagy az elülső hasfalból vett bioanyagban gyulladásos infiltrátumokat és nekrotikus zónákat észlelnek az érfalakban.
A noduláris periarteritist gyakran aneurizmás érrendszeri elváltozások kísérik, amelyek a szemfenék vizsgálata során láthatók.
A veseerek ultrahangos dopplervizsgálata segít meghatározni azok szűkületét. A mellkasröntgenfelmérés a tüdőminta növekedését és konfigurációjának zavarát vizualizálja. Az elektrokardiogram és a szív ultrahangvizsgálata segít a kardiopátiák azonosításában.
A vizsgálathoz használható mikroszkópos minta az arteritis exudatív vagy proliferatív stádiumában lévő mesenterialis artéria, a bőr alatti szövet, a hajszálideg és az izmok. A májból és vesékből vett minták álnegatív eredményt adhatnak a kiválasztási hiba miatt. Ezenkívül az ilyen biopszia vérzést okozhat a nem diagnosztizált mikroaneurizmák miatt.
A kivágott, kórosan megváltozott szövet formájában lévő makroszkopikus mintát etanol, klórhexidin és formalin oldatában rögzítik további szövettani vizsgálat céljából.
A patológiával nem érintett szövet biopsziája nem megfelelő, mivel a noduláris periarteritisz gócos jellegű. Ezért olyan szövetet vesznek biopsziára, amelynek károsodását klinikai vizsgálat igazolja.
Ha a klinikai kép minimális vagy hiányzik, akkor elektromiográfia és idegvezetési vizsgálat segítségével azonosítható a javasolt biopszia területe. Bőrelváltozások esetén előnyösebb a bioanyagot a mélyebb rétegekből vagy a bőr alatti zsírból eltávolítani, a felületes rétegek kivételével (ezek hibás jelzéseket mutatnak). A herebiopszia is gyakran nem megfelelő.
Diagnosztikai kritériumok
A noduláris periarteritisz diagnózisát az anamnézis adatai, a jellemző tünetek és a laboratóriumi diagnosztikai eredmények alapján állítják fel. Érdemes megjegyezni, hogy a laboratóriumi paraméterek változásai nem specifikusak, mivel főként a patológia aktivitásának stádiumát tükrözik. Ezt figyelembe véve a szakemberek a betegség következő diagnosztikai kritériumait különböztetik meg:
- Izomfájdalom (különösen az alsó végtagokban), általános gyengeség. Diffúz myalgia, amely nem érinti az ágyéki régiót és a vállakat.
- Fájdalom szindróma a herékben, amely nem kapcsolódik fertőző folyamatokhoz vagy traumás sérülésekhez.
- Egyenetlen cianózis a végtagok és a test bőrén, hasonlóan a livedo reticularis-hoz.
- Több mint 4 kg-os súlycsökkenés, amely nem kapcsolódik az étrendhez és az étrend egyéb változásaihoz.
- Polyneuropatia vagy mononeuritis minden neurológiai tünettel.
- A diasztolés vérnyomás 90 mm Hg fölé emelkedése.
- Megnövekedett karbamidszint (több mint 14,4 mmol/liter – 40 mg%) és kreatininszint (több mint 133 μmol/liter – 1,5 mg%), ami nem kapcsolódik kiszáradáshoz vagy húgyúti elzáródáshoz.
- HBsAg vagy megfelelő antitestek jelenléte a vérben (vírusos hepatitis B).
- Az arteriogramon megjelenő érrendszeri változások aneurizmák és a zsigeri artériás erek elzáródása formájában, ateroszklerotikus változásokkal, fibromuszkuláris diszpláziás folyamatokkal és más nem gyulladásos patológiákkal való összefüggés nélkül.
- Granulocita és mononukleáris sejtes infiltráció kimutatása az érfalakban kis és közepes méretű artériás erekből vett bioanyag morfológiai diagnosztikája során.
Legalább három kritérium megerősítése lehetővé teszi a periarteritis nodosa diagnózisának felállítását.
Osztályozás
A periarteritis nodosa-nak nincs általánosan elfogadott osztályozása. A szakemberek általában etiológiai és patogenetikai jelek, szövettani jellemzők, a lefolyás súlyossága és a klinikai kép alapján rendszerezik a betegséget. A gyakorló orvosok túlnyomó többsége a szövetek klinikai változásain, a lokalizáció mélységén és a sérült erek átmérőjén alapuló morfológiai osztályozást alkalmaz.
A betegség klinikai képében a következő típusokat különböztetjük meg:
- A klasszikus változatot (vese-zsigeri, vese-polineuritikus) a vesék, a központi idegrendszer, a perifériás idegrendszer, a szív és az emésztőrendszer károsodása jellemzi.
- A monoorgan-noduláris variáns enyhe típusú patológia, amelyet visceropathiák nyilvánulnak meg.
- A dermato-thrombangiás variáns lassan progresszív forma, amelyet a vérnyomás emelkedése, a neuritisz kialakulása és a perifériás véráramlás zavara kísér, amelyet a noduláris képződmények megjelenése okoz az érrendszeri lumen mentén.
- Tüdő (asztmás) változat – a tüdőben bekövetkező változásokként, hörgőasztmában nyilvánul meg.
Az ICD-10 nemzetközi osztályozás szerint a noduláris érgyulladás az M30 osztályba tartozik, a következő eloszlással:
- M30.1 – allergiás típus tüdőkárosodással.
- M30.2 – fiatalkori típus.
- M30.3 – a nyálkahártyák és a vesék elváltozásai (Kawasaki-szindróma).
- M30.8 – egyéb állapotok.
A noduláris periarteritisz lefolyásának jellege szerint a következő patológiai formákat különböztetik meg:
- A fulmináns forma egy rosszindulatú folyamat, amelyben a vesék érintettek, a bélerek trombózisa és a bélhurkok nekrózisa következik be. A prognózis különösen negatív, a beteg a betegség kezdetétől számított egy éven belül meghal.
- A gyors forma nem túl gyorsan progrediál, de egyébként sok közös vonása van a fulmináns formával. A túlélés rossz, és a betegek gyakran a veseartéria hirtelen repedése miatt halnak meg.
- A visszatérő formát a kezelés eredményeként a betegség leállása jellemzi. A patológia növekedése azonban folytatódik, amikor a gyógyszerek adagját csökkentik, vagy más provokáló tényezők hatására - például fertőző-gyulladásos folyamat kialakulásának hátterében.
- A lassú forma leggyakrabban trombangitikus. Átterjed a perifériás idegekre és az érhálózatra. A betegség intenzitása fokozatosan fokozódhat tíz év vagy akár több év alatt is, feltéve, hogy nincsenek súlyos szövődmények. A beteg rokkanttá válik, és állandó, megszakítás nélküli kezelésre szorul.
- A jóindulatú formát a noduláris periarteritisz legenyhébb változatának tekintik. A betegség önmagában jelentkezik, a főbb tünetek csak a bőrön jelentkeznek, hosszú remissziós időszakok figyelhetők meg. A betegek túlélési aránya viszonylag magas - hozzáértő és rendszeres terápia mellett.
Klinikai irányelvek
A periarteritis nodosa diagnózisának a releváns klinikai tünetek és laboratóriumi diagnosztikai adatok alapján kell felállítania. A pozitív biopsziás eredmények nagy jelentőséggel bírnak a betegség megerősítésében. A lehető legkorábbi diagnózis szükséges: a sürgősségi-agresszív terápiát meg kell kezdeni, mielőtt a patológia a létfontosságú szervekre terjedne.
A noduláris periarteritisz klinikai tüneteit kifejezett polimorfizmus jellemzi. A HBV jelenlétével és anélkül jelentkező betegség jelei hasonlóak. A legakutább lefolyás a gyógyszergenezis patológiájára jellemző.
A periarteritis nodosa gyanúja esetén szövettani vizsgálatot javasolnak, amely a fokális nekrotizáló arteritis tipikus képét mutatja, vegyes típusú sejtes infiltrációval az érfalban. A leginformatívabbnak a vázizomzat biopsziája tekinthető. A belső szervek biopsziája során a belső vérzés kockázata jelentősen megnő.
A kezelési taktika meghatározásához a noduláris periarteritisben szenvedő betegeket a patológia súlyossága szerint kell felosztani, valamint azonosítani kell a betegség refrakter típusát, amelyre nem jellemző a fordított tüneti fejlődés, vagy akár a klinikai aktivitás növekedése másfél hónapos klasszikus patogenetikai terápiára válaszul.
Megkülönböztető diagnózis
A noduláris periarteritisz elsősorban megkülönböztethető a kötőszövetet érintő egyéb ismert szisztémás patológiáktól.
- A mikroszkopikus polyarteritis a nekrotizáló vaszkulitisz egyik formája, amely a kapilláris ereket, valamint a venulákat és az arteriolákat érinti, antineutrofil antitestek képződésével. A betegséget glomerulonephritis megjelenése, később fokozatos vérnyomás-emelkedés, gyorsan súlyosbodó veseelégtelenség, nekrotizáló alveolitis kialakulása és tüdővérzés jellemzi.
- A Wegener-granulomatózist szövetkárosodásos elváltozások alakulják ki. Fekélyek jelennek meg az orrüreg nyálkahártyáján, az orrsövény perforálódik, és a tüdőszövet szétesik. Gyakran kimutathatók antineutrofil antitestek.
- A reumatoid vaszkulitiszre jellemző a trofikus fekélyes elváltozások megjelenése a lábakon, a polyneuropatia kialakulása. A diagnózis során szükségszerűen felmérik az ízületi szindróma mértékét (az eróziós polyarthritis jelenléte az ízületek konfigurációjának megsértésével), és kimutatják a reumatoid faktort.
Ezenkívül a noduláris periarteritiszhez hasonló bőrtünetek jelentkeznek szeptikus embolia, bal pitvari myxoma hátterében. Fontos kizárni a szeptikus állapotokat még az immunszuppresszánsok alkalmazása előtt a noduláris periarteritisz kezelésére.
Lyme-kórban (más néven borreliózis) szenvedő betegeknél olyan tünetek kombinációja fordul elő, mint a polyneuropathia, láz, polyarthritis. A betegség kizárásához szükséges a járványügyi anamnézis felkutatása. A borreliózis gyanújára a következő pillanatok utalnak:
- kullancscsípések;
- a természetes gócpontok felkeresése a kullancsok aktivitásának időszakaiban (késő tavasz – kora ősz).
A diagnózis felállításához vérvizsgálatot végeznek a Borrelia elleni antitestek jelenlétének kimutatására.
Ki kapcsolódni?
Kezelés periarteritis nodosa
A kezelésnek a lehető legkorábban és a lehető leghosszabb ideig kell megkezdenie, az egyéni terápiás rend kijelölésével, a klinikai tünetek súlyosságától és a periarteritis nodosa stádiumától függően.
Az akut időszakban az ágynyugalom kötelező, ami különösen fontos, ha a periarteritis nodosa kóros gócai az alsó végtagokon helyezkednek el.
A kezelés megközelítése mindig átfogó, a javasolt ciklofoszfamid-kiegészítéssel (napi 2 mg/kg szájon át), ami segít felgyorsítani a remisszió kialakulását és csökkenteni az exacerbációk gyakoriságát. A fertőző szövődmények elkerülése érdekében a ciklofoszfamidot csak akkor alkalmazzák, ha a prednizolon hatástalan.
Általánosságban elmondható, hogy a kezelés gyakran hatástalan. A klinikai kép intenzitása csökkenthető a prednizolon korai, legalább 60 mg/nap orális adagolásával. Gyermekeknél célszerű normál immunglobulint felírni intravénás alkalmazásra.
A kezelés minőségét a klinikai lefolyás pozitív dinamikájának, a laboratóriumi és immunológiai értékek stabilizálódásának, valamint a gyulladásos reakció aktivitásának csökkenésének jelenlétében értékelik.
Javasolt a noduláris periarteritisz lefolyását negatívan befolyásoló egyidejű patológiák korrekciója vagy radikális megszüntetése. Ilyen patológiák lehetnek a krónikus gyulladás gócai, a cukorbetegség, a méhmióma, a krónikus vénás elégtelenség stb.
Az eróziók és fekélyek külső kezelése 1-2%-os anilinfesték-oldatok, hámképző kenőcskészítmények (Solcoseryl), hormonális kenőcsök, enzimes szerek (Iruskol, Himopsin) és Dimexid applikátoros alkalmazása. A csomók száraz hőt alkalmaznak.
Gyógyszerek
A periarteritis nodosa kezelésében hatékony gyógyszerek:
- Glükokortikoidok: Prednizolon 1 mg/kg naponta kétszer szájon át 2 hónapig, majd az adagot reggel (másodnaponként) 5-10 mg/napra csökkentve, amíg a klinikai tünetek meg nem szűnnek. Lehetséges mellékhatások: gyomor- és nyombélfekély súlyosbodása vagy kialakulása, legyengült immunitás, ödéma, csontritkulás, a nemi hormonok elválasztásának károsodása, szürkehályog, glaukóma.
- Immunszuppresszánsok (ha a glükokortikoidok hatástalanok), citosztatikumok (azatioprin a patológia aktív stádiumában napi 2-4 mg/kg dózisban egy hónapon keresztül, majd másfél-két évig 50-100 mg/nap fenntartó dózisra való áttéréssel), ciklofoszfamid orálisan napi 1-2 mg/kg dózisban 2 hétig, a dózis további fokozatos csökkentésével. A kóros folyamat intenzív növekedésével napi 4 mg/kg dózist írnak fel három napig, majd napi 2 mg/kg dózist egy hétig, a dózis fokozatos csökkentésével három hónap alatt. A terápia teljes időtartama legalább egy év. Lehetséges mellékhatások: a vérképző rendszer elnyomása, a fertőzésekkel szembeni ellenállás csökkenése.
- Pulzusterápia 1000 mg metilprednizolon vagy 2 mg/kg dexametazon formájában intravénásan naponta három napon keresztül. Ugyanakkor az első napon ciklofoszfamidot adnak be napi 10-15 mg/kg dózisban.
A glükokortikoidokat és citosztatikumokat alkalmazó kombinált kezelési rend indokolt:
- efferens kezelés plazmaferézis, limfocitaferézis, immunszorpció formájában;
- antikoaguláns terápia (heparin 5 ezer egység naponta 4 alkalommal, enoxaparin 20 mg naponta szubkután, nadroparin 0,3 mg naponta szubkután;
- vérlemezke-gátló terápia (Pentoxifylline 200-600 mg naponta szájon át, vagy 200-300 mg naponta intravénásan; Dipyridamole 150-200 mg naponta; Rheopolyglucin 400 mg intravénásan csepegtetve, minden második nap, 10 infúzióban; Clopidogrel 75 mg naponta);
- nem szteroid gyulladáscsökkentő gyógyszerek - nem szelektív COX-gátlók (Diclofenac 50-150 mg naponta, Ibuprofen 800-1200 mg naponta);
- szelektív COX-2 inhibitorok (Meloxicam vagy Movalis 7,5-15 mg naponta naponta étkezés közben, Nimesulid vagy Nimesil 100 mg naponta kétszer, Celecoxib vagy Celebrex 200 mg naponta);
- aminokolin szerek (hidroxiklorokin 0,2 g naponta);
- angioprotektorok (Pamidin 0,25-0,75 mg naponta háromszor, xantinol-nikotinát 0,15 g naponta háromszor, egy hónapon keresztül);
- enzimkészítmények (Wobenzym, 5 tabletta naponta háromszor 21 napig, majd 3 tabletta naponta háromszor hosszú ideig);
- vírusellenes és antibakteriális gyógyszerek;
- tüneti gyógyszerek (vérnyomás normalizálására, szívműködés normalizálására szolgáló gyógyszerek stb.);
- értágítók és kalciumcsatorna-blokkolók (pl. Corinfar).
Ciklofoszfamid terápiát csak akkor végeznek, ha kényszerítő indikációk vannak, és ha a glükokortikoszteroidok hatástalanok. A gyógyszer szedésének lehetséges mellékhatásai: mielotoxikus és hepatotoxikus hatások, vérszegénység, steril vérzéses cystitis, súlyos hányinger és hányás, másodlagos fertőzés.
Az immunszuppresszív terápiát a vérparaméterek havi ellenőrzésének kell kísérnie (teljes vérkép, vérlemezkeszám, szérum máj transzamináz, alkalikus foszfatáz és bilirubin aktivitás).
A szisztémás glükokortikoszteroidokat főként reggel veszik be (adagolják), a dózis kötelező fokozatos csökkentésével és az alkalmazás (adagolás) intervallumának növelésével.
Fizioterápiás kezelés
A fizioterápia ellenjavallt periarteritis nodosa esetén.
Gyógynövényes kezelés
Annak ellenére, hogy a noduláris periarteritis meglehetősen ritka patológia, még mindig léteznek népi módszerek ennek a rendellenességnek a kezelésére. A gyógynövényes kezelés lehetőségét azonban előzetesen meg kell vitatni a kezelőorvossal, mivel figyelembe kell venni a betegség súlyosságát és a nemkívánatos mellékhatások kialakulásának valószínűségét.
A periarteritis nodosa korai szakaszában indokolt lehet a gyógynövénykészítmények alkalmazása.
- Három közepes citromot és 5 evőkanál szegfűszeget darálunk át egy húsdarálón, összekeverünk 500 ml mézzel, és felöntünk 0,5 l vodkával. Mindent jól összekeverünk, egy üvegbe öntjük, lefedjük, és 14 napig hűtőszekrényben tároljuk. Ezután szűrjük le a tinktúrát, és naponta háromszor, fél órával étkezés előtt 1 evőkanálnyit szedünk be.
- Készítsen gyógynövényes keveréket árvácska, szalmavirág és örménygyökér rizómából. Vegyen 1 evőkanálnyi keveréket, öntsön le egy pohár forrásban lévő vizet, és hagyja állni fél órán át. Naponta háromszor, étkezés előtt vegyen be 50 ml infúziót.
- Készítsen egyenlő arányú keveréket szárított ibolyavirágból, fecskefűlevélből és szárított vörösáfonyából. Öntsön 2 evőkanál keveréket 0,5 liter forrásban lévő vízbe, és hagyja kihűlni. Naponta négyszer 50 ml-t vegyen be étkezések között.
- Keverjünk össze 1 evőkanál szalmavirágot, ürömöt és örménygyökeret, öntsünk 1 liter forrásban lévő vizet, hagyjuk állni két órán át. Ezután szűrjük le a forrázatot, és fogyasszunk 100 ml-t naponta háromszor.
A noduláris periarteritisz érfalainak megerősítésére egy egyszerű és hatékony módszer a zöld tea rendszeres fogyasztása. Naponta 3 csészényit kell inni ebből az italból. Ezenkívül szedhet ginzeng vagy zamaniha alkoholos tinktúrákat is, amelyek segítenek gyorsabban megszabadulni a betegség nemkívánatos tüneteitől. Az ilyen tinktúrák bármelyik gyógyszertárban megvásárolhatók.
Sebészeti kezelés
A periarteritis nodosa fő kezelése nem a sebészeti beavatkozás. A műtét csak kritikus szűkület esetén indokolt, amelyet klinikailag regionális ischaemia okoz, vagy a fő artériás törzsek elzáródása (Takayasu-arteritisz) esetén. A sebészeti ellátás egyéb indikációi a következők:
- tromboangiitisz obliteransz;
- perifériás üszkösödés és egyéb visszafordíthatatlan szöveti változások;
- szubpharyngealis szűkület Wegener granulomatózisában (a légcső mechanikus tágítása glükokortikoszteroidok helyi alkalmazásával kombinálva).
Sürgősségi műtétet írnak fel hasi szövődmények esetén: bélperforációk, hashártyagyulladás, bélinfarktus stb.
Megelőzés
Nincs egyértelmű koncepció a noduláris periarteritisz megelőzésére, mivel a betegség valódi okai nem teljesen ismertek. Mindenképpen el kell kerülni a patológia kialakulását kiváltó tényezőknek való kitettséget: kerülni kell a hipotermiát, a fizikai és pszicho-emocionális túlterhelést, egészséges életmódot kell vezetni, helyesen kell étkezni, védekezni a bakteriális és vírusfertőzésektől.
Amikor a betegség első gyanús jelei megjelennek, a lehető leghamarabb orvoshoz kell fordulni: ebben az esetben a noduláris periarteritisz diagnosztizálásának és kezelésének esélyei a fejlődés kezdeti szakaszában nőnek.
A noduláris periarteritisz remissziójában lévő betegeknél a betegség súlyosbodásának megelőzése rendszeres orvosi megfigyelést, szisztematikus fenntartást és a kezelés megerősítését, az allergének kiküszöbölését, az öngyógyítás és a gyógyszerek ellenőrizetlen bevitelének megelőzését jelenti. Vasculitisben vagy noduláris periarteritiszben szenvedő betegeknek nem szabad szérumot adni vagy oltást kapniuk.
Előrejelzés
Kezelés nélkül a noduláris periarteritis száz betegből 95-nél öt éven belül haláleset következik be. Ráadásul a halálesetek túlnyomó többsége a betegség első 90 napjában következik be. Ez akkor fordulhat elő, ha a patológiát helytelenül vagy idő előtt diagnosztizálják.
A periarteritis nodosa fő halálokai a kiterjedt érrendszeri gyulladás, a fertőző betegségek hozzáadása, a szívroham és a stroke. [ 12 ]
A glükokortikoid gyógyszerek időben történő alkalmazása több mint felére növeli az ötéves túlélési arányt. Még optimálisabb hatás érhető el a glükokortikoszteroidok citosztatikumokkal kombinálásával. Ha a betegség tünetei teljesen eltűnnek, akkor a súlyosbodás valószínűségét körülbelül 56-58%-ra becsülik. A prognózis szempontjából kedvezőtlen tényezőnek tekinthető a gerincvelői struktúrák és az agy károsodása. [ 13 ]
A gyermekkori, genetikailag meghatározott noduláris periarteritis körülbelül minden második esetben teljesen meggyógyul. A gyermekek 30%-ánál a betegség a tünetek tartós eltűnését mutatja folyamatos gyógyszeres kezelés mellett. A korai gyermekkori halálozási arány 4%: a halált az agyi struktúrák és az agyidegek károsodása okozza. [ 14 ]
Még kedvező kimenetel esetén is a periarteritis nodosa rendszeres reumatológiai ellenőrzést igényel. [ 15 ] A kiújulások elkerülése érdekében a betegnek kerülnie kell a fertőző betegségeket, a hirtelen hőmérséklet-változásokat és az öngyógyítást. Bizonyos esetekben a kiújulást terhesség vagy abortusz is kiválthatja.

