A cikk orvosi szakértője
Új kiadványok
Méhnyakpapillóma
Utolsó ellenőrzés: 04.07.2025

Minden iLive-tartalmat orvosi szempontból felülvizsgáltak vagy tényszerűen ellenőriznek, hogy a lehető legtöbb tényszerű pontosságot biztosítsák.
Szigorú beszerzési iránymutatásunk van, és csak a jó hírű média oldalakhoz, az akadémiai kutatóintézetekhez és, ha lehetséges, orvosilag felülvizsgált tanulmányokhoz kapcsolódik. Ne feledje, hogy a zárójelben ([1], [2] stb.) Szereplő számok ezekre a tanulmányokra kattintható linkek.
Ha úgy érzi, hogy a tartalom bármely pontatlan, elavult vagy más módon megkérdőjelezhető, jelölje ki, és nyomja meg a Ctrl + Enter billentyűt.
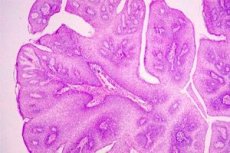
A méhnyak falán megjelenő szemölcsös, többszörös kinövéseket, melyeket a papilloma vírusos kórokozója provokál, méhnyakpapillomának nevezik. Ez a vírus a fertőzés forrásával való védekezés nélküli szexuális érintkezés után juthat be a nemi szervekbe. Emiatt általánosan elfogadott, hogy ez a betegség gyakrabban érinti azokat a nőket, akiknek nincs rendszeres szexuális partnerük.
Okoz méhnyakpapillómák
A papillomavírus szervezetbe jutásának számos lehetséges oka van:
- szexuális kapcsolat egy papillomavírus-hordozó férfival. Ebben az esetben a szexuális kapcsolat módja, sőt az óvszer jelenléte sem számít, a fő szerepet a vírus szervezetbe jutásának ténye játssza. Így a vírus akár csókon keresztül is eljuthat egy nőhöz;
- a vírus a mindennapi életben, nyilvános fürdőkben, szoláriumokban, uszodákban, szaunákban vagy a strandon is terjedhet;
- a fertőzés fertőzött anyától szülés közben újszülöttet is érinthet;
- Az alkohol, a dohányzás, a gyakori stressz és az emésztési zavarok által gyengített személy gyenge immunitása kedvező hátteret teremt a betegség kialakulásához és előrehaladásához.
A méhnyakrák papillomavírusa egy ideig élhet a külső környezetben, ezért nem ajánlott mások piperecikkeit, alsóneműit és törölközőit használni.
Tünetek méhnyakpapillómák
A betegség gyakran jellegzetes tünetek nélkül jelentkezik, ami megnehezíti a papilloma diagnosztizálását. A betegség későbbi stádiuma a következő tünetekkel jelentkezhet:
- égő érzés a külső nemi szervek területén;
- a regionális nyirokcsomók megnagyobbodása;
- a korábban nem jellemző váladék megjelenése.
A papilloma klinikai képe nagymértékben függ a kórokozó típusától. Például egy hegyes kondilóma általában a fertőző folyamat akut stádiumát jelzi. De a méhnyak lapos papillomája krónikus elváltozás jelének tekinthető, amely a felső hámréteg szerkezetének zavarát okozza. Ezenkívül a fertőzés külsőleg nem feltétlenül jelentkezik a szervezet jó immunvédelme miatt.
A patológia vizuális megnyilvánulásai észrevehetők lehetnek nőgyógyászati vizsgálat során. Mit láthat az orvos?
- Szemölcsös elemek megjelenése a méhnyakon. Ezenkívül ezek az elemek felváltva jelenhetnek meg és tűnhetnek el. A külső hámréteg színe nem változik.
- A diszplázia területei az onkológiához közel álló állapotok. A méhnyakrák és a papillomavírus nagyon szorosan összefüggő fogalmak. Sajnos a szakemberek gyakran sokkal később tudják kimutatni a papilloma rosszindulatú stádiumát, mint amennyi a sikeres kezeléshez szükséges lenne. Ez a helyzet annak köszönhető, hogy egy nő sokáig nem gyanakszik a meglévő betegségre, és nem fordul orvoshoz. Az összetett patológiát csak véletlenszerű megelőző vizsgálat során észlelik.
- A méhnyak hámjának csomósodása, amely nemcsak látható, hanem tapintható is. Ez az állapot hegyes kondilómák, többszörös vagy független bőrkinövések megjelenésének jele. Az ilyen kondilómák általában a vírusos patológia súlyosbodásának időszakában jelennek meg.
- A méhnyak papilloma és az erózió sikeresen együtt létezhet egymással. Amikor az erózió a méhnyak felszínén van jelen, ideális feltételek jönnek létre a vírusfertőzés létfontosságú aktivitásához. Két betegség - az erózió és a papilloma - egyidejű jelenléte növeli a patológia rákos daganattá válásának kockázatát.
Méhnyak papilloma terhesség alatt
A terhességi tervezés során észlelt papillomát kezelni kell, mivel a folyamat rosszindulatúságának kockázata mellett fennáll a kondilómák terhesség alatti kiújulásának ténye, valamint a képződmények növekedése, ami akadályt jelenthet a szülés során.
Ha a papillomavírus fertőzés terhesség alatt következik be, az vetélés veszélyét okozhatja. A szakértők még mindig vitatkoznak arról, hogy a vírus hatással van-e a magzatra, és különféle rendellenességek kialakulását okozza-e. Csak annyi ismert, hogy a vírus anyáról embrióra való átvitele 5-80%-os lehet: a tudomány még nem határozta meg, hogyan történik ez. A legvalószínűbb a méhnyakról felfelé irányuló út, vagy a kontaktus - a szülés során. A baba papillomavírus általi fertőződése a légzőrendszer papillomatózus elváltozásaiban, a gyermek külső nemi szervein megjelenő szemölcsszerű képződmények jeleiben nyilvánulhat meg. Ebben az esetben nem számít, hogy a gyermek természetes úton vagy császármetszéssel született.
Érdekes tény, hogy a terhesség alatt egy nőnél kimutatott papillomavírus a legtöbb esetben nyomtalanul eltűnik a szülés után. A betegség vizuális jelei mérete csökken, vagy teljesen eltűnnek. A terhes nőnél kimutatott papillomavírust később általában nem észlelik, vagyis az úgynevezett spontán gyógyulás figyelhető meg.
Ha a vírust a terhesség előtt észlelték, az öngyógyulás aránya jelentősen csökken.
Hol fáj?
Diagnostics méhnyakpapillómák
A papillomavírus meghatározásának fő diagnosztikai módszerei:
- nőgyógyászati vizsgálata;
- kolposzkópia elvégzése;
- kenetvétel citológiai vizsgálathoz;
- szövetek szövettani elemzése;
- PCR.
A betegség vizuális jelei annyira jellemzőek, hogy gyakran egy egyszerű nőgyógyászati vizsgálat is elegendő lehet a diagnózis felállításához. Ha egy nő külső nemi szervein papillomák vannak, a méhnyakot mindenképpen megvizsgálják, sőt, akár húgycső-diagnosztikai módszert is alkalmazhatnak.
A kolposzkópia és a biopszia módszere alkalmazható a méhnyak diszpláziás elváltozásai esetén. Ilyen esetekben ecetsavas vizsgálatot is lehet végezni. A módszer lényege: a méhnyakat tükrökben feltárják, ecetsavval és jódtartalmú Lugol-oldattal kezelik. Ha papillomavírus van jelen, a kezelt terület egyenetlen színűnek tűnik, mintha mozaik formájában lenne.
A kenet citológiai vizsgálatát a Papanicolaou-módszer (Pap-teszt) szerint végezzük. A módszer eredményei öt osztályba sorolhatók:
- Az I. és II. osztály a sérült szövetszerkezet hiányát jelenti;
- A III. osztály további szövettani vizsgálatot igényel;
- A IV. és V. osztály megerősíti az atipikus sejtek kimutatását, ami a rosszindulatú folyamat jellegzetes jele.
A szövettani vizsgálat a patológia rosszindulatúságának lehetőségét is felméri.
Makroszkóposan a méhnyak papillomáját rózsaszín vagy fehéres színű, rozettákhoz hasonló szemölcsös növekedésként definiálják.
A méhnyakrák papilloma szövettani szerkezetét fejlődésének sajátosságai határozzák meg: a papilloma a laphám gyors, fokális proliferációjának eredményeként alakul ki; ebben az esetben a hám felszíni rétegei kis redő formájában nyúlnak ki a nyálkahártya fölé, amelybe kötőszövet és erek nőnek, képezve a papilloma "lábának" alapját. Számos megfigyelés szerint a papillomák hajlamosak a víz alatti növekedésre, ami a háttérfolyamat rosszindulatúvá válásához vezethet.
A polimeráz láncreakció módszer lehetővé teszi a vírus jelenlétének meghatározását, valamint típusának megállapítását és pontosítását. A vizsgálat meghatározza az öngyógyító képességű ideiglenes vírusformákat is. Ezt a tényt figyelembe kell venni, és ezért a pozitív PCR-t semmiképpen sem szabad rosszindulatú folyamat megerősítésének tekinteni. A tesztet legalább 15 típusú papillomavírusra ajánlott elvégezni (pontosan ugyanennyi vírustípus képes onkológiai megjelenést kiváltani).
Ha a diszplázia hátterében papilloma diagnózisát már megállapították, a PCR segíthet az atipikus sejtek azonosításában.
Mit kell vizsgálni?
Milyen tesztekre van szükség?
Megkülönböztető diagnózis
A differenciáldiagnózist a következő betegségekkel kell elvégezni:
- A méhnyak laphámsejtes papilloma egy nem vírusos eredetű jóindulatú képződmény, amely gyakran a méhnyakot ért mechanikai trauma után vagy gyulladásos folyamat következtében jelenik meg. Kolposzkópia segítségével kis, sima daganatok láthatók hiperkeratotikus és parakeratotikus elváltozásokkal. Az ilyen papillomákat sebészeti úton távolítják el;
- A leiomyoma egy kis simaizomszövet-daganat, amelyet gyakran más miómák hátterében figyelnek meg;
- endometriózis tünetei a méhnyakon - a kékes-vörös és sötét színű foltokat gyakran összekeverik a cisztás képződményekkel. Mikroszkóp alatt vizsgálva az ilyen foltokat az endometrium és az endometrioid mirigyek sejtjei kimutathatók;
- eróziós patológia – a hámréteg integritásának megsértése kémiai anyagok (mosószerek, irritáló folyadékok stb.) vagy mechanikai tényezők (tamponok, méhen belüli eszközök használata) irritáló hatása miatt. Ebben az esetben a méhnyak szövetei meglazulnak, hiperémiásak, és zúzódások jelenhetnek meg.
A pontos diagnózis gyakran csak átfogó, minősített diagnosztikával lehetséges.
Ki kapcsolódni?
Kezelés méhnyakpapillómák
Mivel a vírus a kezelés során nem megfelelően viselkedhet (mind a spontán gyógyulás, mind a terápia utáni ismételt kiújulás lehetséges), a kezelés gyakran nem magára a vírusra, hanem a papillomatózus manifesztációk leküzdésére irányul. A kezelés célszerűségéről általában szakember dönt egyénileg.
A kezelési intézkedéseknek elsősorban a szervezet védekezőképességének növelésére kell irányulniuk. Ilyen intézkedések közé tartozik a hipotermia és a stressz megelőzése, a szükséges mennyiségű vitamin és nyomelem fogyasztása, az aktív életmód és a megfelelő pihenés.
A papillomavírus elleni küzdelem fő terápiás módszerei közül a következőket lehet megkülönböztetni:
- roncsolásos módszer – helyileg alkalmazott terápia, amely az érintett területek eltávolítását jelenti számos módszerrel: hidegterápia, lézeres expozíció, papillomák kauterizálása a méhnyakon, elektrosebészeti kimetszés, kémiai roncsolás (triklórecetsav készítmények, szolkoderm, ferezol). Az ilyen módszerek terhesség alatt is alkalmazhatók, tekintettel a vérzés és a másodlagos fertőzés lehetséges kockázatára.
- A citotoxinok (condyline, podophyllin, fluorouracil) alkalmazása ellenjavallt terhes nők számára, de meglehetősen hatékony a papillomavírus elleni küzdelemben.
- immunológiai módszer – interferonok (speciális immunfehérjék) alkalmazását foglalja magában. Ilyen gyógyszerek közé tartozik a viferon, a kipferon és a reaferon.
- speciális vírusellenes gyógyszerek (alpirazin, cidofovir, panavir) alkalmazása.
Sajnos a papillomák eltávolítása a méhnyakon nem garantálja a betegség teljes megszüntetését és a további kiújulások hiányát. Egy nő passzív hordozója maradhat egy lappangó fertőzésnek, amely bármikor aktívvá válhat számára kényelmesen. Emiatt a kezelés befejezése után intézkedéseket kell tenni a betegség kiújulásának megelőzésére.
Megelőzés
Bizonyított tény, hogy még az óvszerrel történő védett szexuális kapcsolat sem csökkenti a papillomavírus-fertőzés kockázatát. Ezért legalább évente egyszer érdemes megelőző vizsgálaton részt venni egy nőgyógyásznál.
További megelőző intézkedések:
- rendszeres szexuális partnerrel való kapcsolat, a szabados szexuális kapcsolatok kerülése;
- Ajánlott 18 éves korban elkezdeni a szexuális együttlétet, amikor a méhnyak szövetei már kellően érettek, és a nyálkahártyák önállóan meghatározhatják a fertőzés elleni védelem szintjét;
- a szexuális durvaság megelőzése, mesterséges abortuszok, kürettage;
- aktív életmód, az immunrendszer erősítése;
- oltások elvégzése.
A méhnyakrák elleni oltást egyidejűleg végzik a papillomavírus számos legveszélyesebb típusa ellen. A beadott szérum nem tartalmaz élő szervezeteket, így nem okozhat semmilyen kárt egy személynek. Fontos megérteni, hogy az oltást nem egy már meglévő betegség kezelésére, hanem csak megelőzésre használják.
A vakcinációt mind nőknek, mind férfiaknak felírhatják a következő kóros állapotok megelőzése érdekében:
- a méhnyak rosszindulatú betegsége;
- a külső nemi szervek rosszindulatú elváltozásai, beleértve a férfiakat is;
- hegyes kondilóma;
- rákmegelőző patológiák.
Az oltást három szakaszban végzik: a második oltást az első oltás után 1-2 hónappal, a harmadikat pedig a második oltás után 2-4 hónappal lehet elvégezni. Az eljárás hatékonyságát 95-100%-ra becsülik.
Az ilyen oltás mellékhatásai közé tartozik az általános állapot romlása az injekció beadását követő első napokban, valamint a beadás helyén fellépő bőrpír.
A védőoltást nem végzik olyan személyeknél, akik hajlamosak allergiás reakciókra a gyógyszer bármely összetevőjére, terhes nőknél, vagy bármilyen betegség akut lefolyásában. Az exacerbációk kezelése után a védőoltás elvégezhető.
Előrejelzés
A papilloma prognózisa csak akkor lehet kedvező, ha a szervezet teljesen megszabadul a vírustól. A teljes gyógyulás legnagyobb valószínűsége csak a kezelés átfogó megközelítésével érhető el - ez a pusztítási módszerek és a vírusellenes terápia alkalmazása. Monoton vagy megszakított kezelés esetén a kiújulás kockázata jelentősen megnő.
Az emberek gyakran könnyedén veszik a szexuális úton terjedő betegségeket. És míg a fertőző betegségek megfelelően kiválasztott antibiotikumokkal gyógyíthatók, a vírusfertőzések leküzdése némileg nehezebb: a vírusokat nehezebb kimutatni, és néha rendkívül kiszámíthatatlanul viselkednek.
A méhnyakrák papilloma egy ilyen betegség, amelyet bizonyos esetekben nehéz kezelni, de néha önmagában is gyógyulhat.


 [
[